La dépolarisation des oreillettes se traduit sur l’électrocardiogramme par une onde P. Si cette dépolarisation est secondaire à la dépolarisation du nœud sinusal, on parle d’onde P sinusale. L’influx dépolarise d’abord l’oreillette droite (1er et 2e tiers de l’onde P), puis l’oreillette gauche (2e et 3e tiers de l’onde P) [1].
NB. La dépolarisation des oreillettes peut résulter de la dépolarisation d’un autre foyer d’activation que le nœud sinusal. Il peut s’agir du nœud du sinus coronaire (ou nœud atrial bas), d’un foyer atrial ectopique anormal (ex. Extrasystole atriale), ou d’un influx rétrograde qui provient du nœud AV ou d’un foyer infranodal comme issu d’un pacemaker physiologique accessoire, des fibres de Purkinje ou du muscle ventriculaire (Cf. Onde P rétrograde).
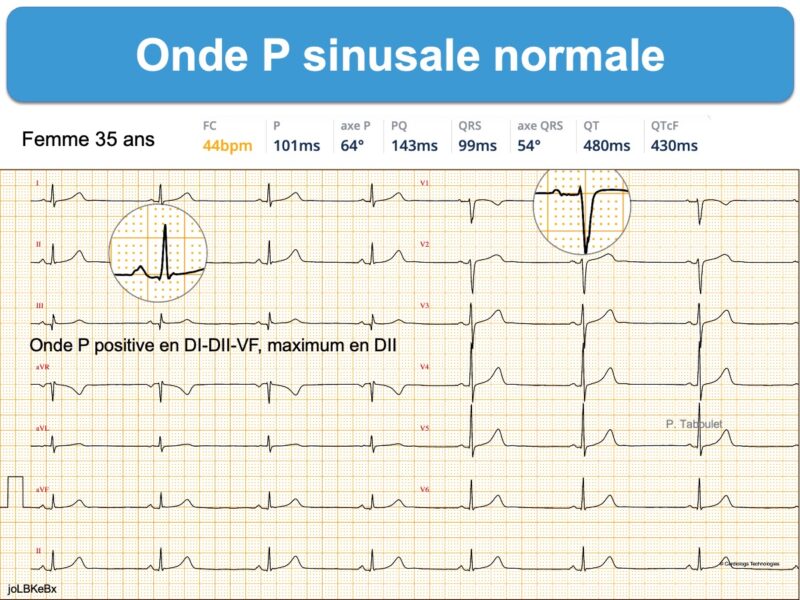
A – L’onde P sinusale normale est [1] :
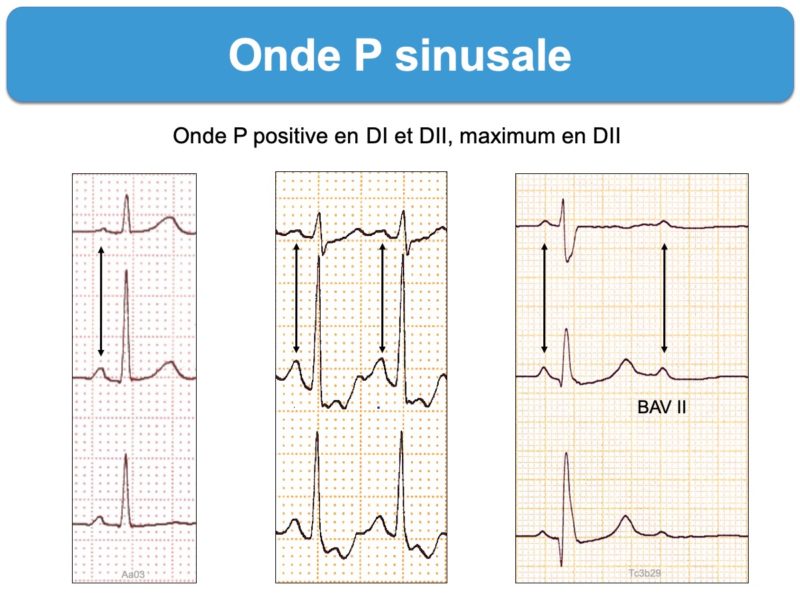
- en DII-DI, elle est positive, peu ample (≤ 2,5 mm ou 0,25 mV) et de durée brève (< 3 mm ou 120 ms) monophasique ou légèrement crochetée (cf. ECG normal).
- en V1-V2, elle est positive et diphasique avec une composante terminale négative (positivité = oreillette droite < 1,5 mm, négativité = oreillette gauche < 1 mm).
- en V5-V6, elle est constamment positive en raison de l’activation des oreillettes de la droite vers la gauche.
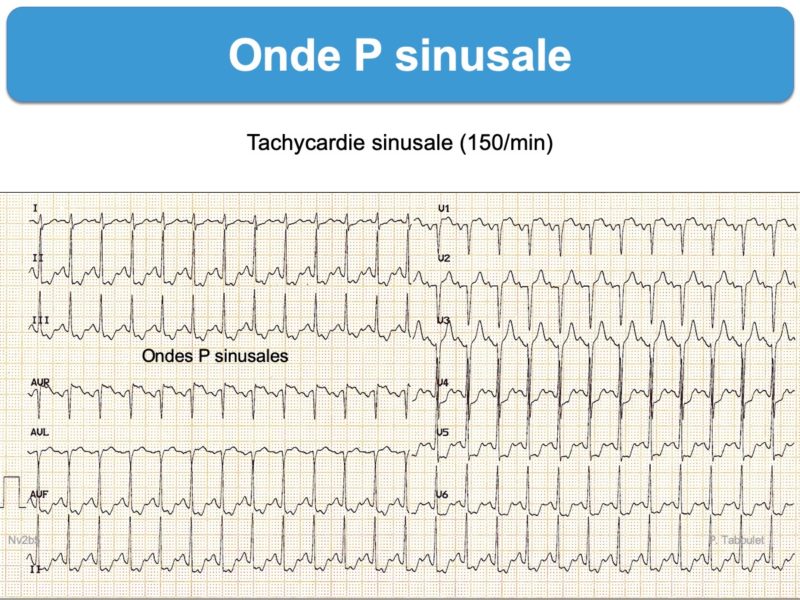
- sa fréquence habituelle est comprise entre 50(60) et 90/min. Une fréquence basse < 60/min témoigne d’une bradycardie sinusale, une fréquence élevée ≥ 100/min d’une tachycardie sinusale.
- son axe est compris entre 0 et 75°, le plus souvent entre 45 et 60°. Il se calcule comme on calcule l’axe électrique du cœur. Cet axe peut changer sur un même tracé, car le pacemaker dominant au sein du nœud sinusal peut migrer de la partie céphalique (axe de P plutôt vertical ; stimulation sympathique) à la périphérie (axe de P plutôt horizontal ; stimulation vagale) (cf. Wandering pacemaker).
- sa forme et axe peut varier chez le sujet sain en fonction de la respiration (cf. Arythmie sinusale respiratoire).
- la repolarisation atriale n’est généralement pas déviée de la ligne de base sauf en cas de fréquence élevée, de dyspnée, d’infarctus atrial ou de péricardite (cf. Repolarisation atriale).
B – L’onde P sinusale pathologique
L’onde P sinusale peut devenir pathologique sous l’influence d’une pression intra-atriale élevée, une ischémie, une fibrose et des anomalies du couplage intercellulaire qui altèrent la conduction intra-atriale et rendent inhomogènes les périodes réfractaires. Ces anomalies constituent un substrat pour une fibrillation atriale [3][4].
- Une onde P peu voltée et brève est fréquente en DII au cours du vieillissement ou d’une cardiomyopathie [8].
- Une amplitude microvoltée en DII <1 mm favorise la survenue d’une FA [4].
- Une onde P allongée en DII ≥ 120 ms et bifide avec une polarité négative ≥ 1 mm de la seconde partie de P en V1 est le fait d’une hypertrophie/dilatation atriale gauche (cf. Onde P mitrale). Une augmentation de la « force terminale » de P en V1 favorise la survenue d’une FA [4].
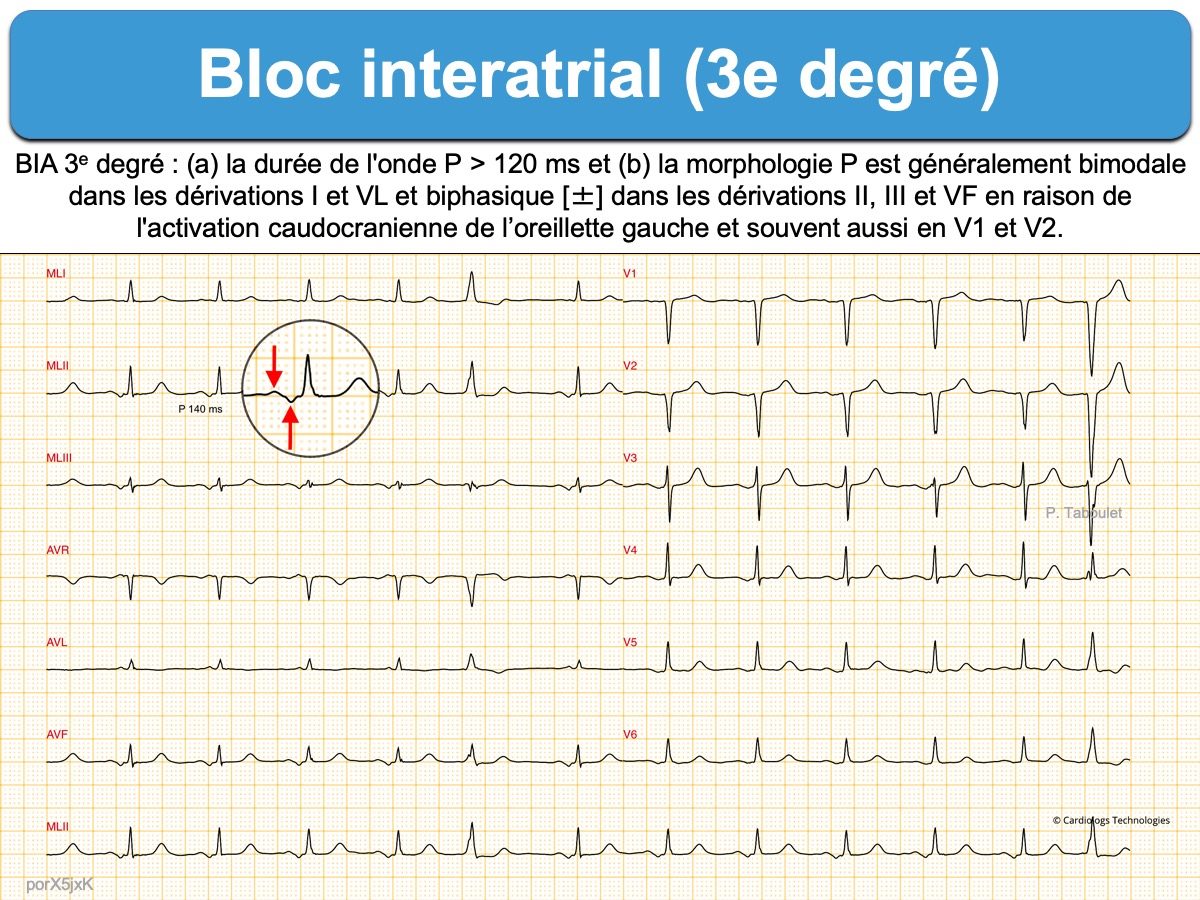
- Une onde P allongée et franchement bifide/diphasique traduit un bloc de conduction inter-atrial. Un « advanced interatrial block » favorise la survenue d’une FA [4]. Une durée de l’onde P ≥ 150 ms après ablation prédit un risque élevé de récidive de FA [5].
- Une onde P trop ample en DII (≥ 2,5 mm) évoque une hypertrophie/dilatation atriale droite (cf. Onde P pulmonaire), mais peut se voir aussi en cas d’hyperadrénergie, hyperventilation ou anxiété.
- Une onde P « manquante » traduit un bloc sino-atrial (Cf. Bloc sinoatrial du 2e degré).
- Une dispersion trop élevée (soustraction de la durée de l’onde P minimale à celle de l’onde P maximale dans n’importe laquelle des 12 dérivations) expose au risque de FA [3].
- Un axe anormal de P est associé à un risque plus grand de cardiopathie ou de mortalité cardiovasculaire [9].
- Des scores existent en 2022 pour préciser le risque de survenue d’une FA [6][7].
C – La dépolarisation des oreillettes peut ne pas activer le nœud AV ou le réseau de His-Purkinje (« onde P bloquée »).
· Cf. Bloc atrioventriculaire
· Cf. Conduction cachée
La suite est réservée aux membres et stagiaires du site.
Se connecter | Devenir membre | Devenir stagiaire