L’influx qui naît du nœud sinusal parcourt le cœur pour parvenir aux ventricules via un système de conduction qui possède à chaque étage des propriétés particulières [1]. Ces propriétés sont étudiées par exploration électrophysiologique endocavitaire (cf. ECG endocavitaire).
A – La conduction intra-atriale : depuis le nœud sinusal jusqu’au nœud atrioventriculaire. L’acheminement de l’influx est assuré par des fibres à réponse lente.
Elle se fait au travers de quatre voies de conductions préférentielles composées de myocytes atriales : les faisceaux internodaux antérieur, moyen (qui rejoint l’oreillette gauche), postérieur et le faisceau de Backman.
- La déflexion du nœud sinusal est invisible sur l’ECG de surface car trop faible : on l’assimile au début de l’onde P qu’elle précède immédiatement, sauf en cas de bloc sino-atrial.
- La déflexion intrinsèque de l’oreillette (point A pour atriogramme) s’enregistre au niveau de la dérivation hissienne par voie endocavitaire : elle se produit à l’arrivée de l’excitation dans le septum auriculaire au voisinage du nœud AV.
- La durée (intervalle P-A) est comprise entre 30 et 55 ms. Si cette durée augmente, il existe un trouble de conduction intra-atriale.
B – La conduction intranodale : au sein du nœud AV jusqu’au tronc du faisceau de His. L’influx subit un ralentissement lié à un type spécifique de conduction décrémentielle prropre aux fibres à réponse lente.
- Elle se mesure entre l’atriogramme de la dérivation hissienne (potentiel A) et la déflexion initiale du faisceau de His invisible sur l’ECG de surface (potentiel H).
- La durée (intervalle A-H) est comprise entre 60 et 120 ms. Si cette durée augmente (≥ 150 ms), il existe un trouble de conduction nodale (cf. Bloc intranodal).
C – La conduction intraventriculaire : depuis le faisceau de His jusqu’au myocarde ventriculaire.
- Le tronc du faisceau de His se dirige vers la partie musculaire du septum interventriculaire où il se divise en deux branches.
- L’influx dépolarise le septum de la gauche vers la droite, puis les influx dépolarisants gagnent simultanément les ventricules droit et gauche. Les vecteurs électriques résultants de la dépolarisation du VD et du VG (le plus gros) sont à l’origine des signaux électriques différents enregistrés en V1 et V6 (Cf. Dérivation V1 et dérivation V6).
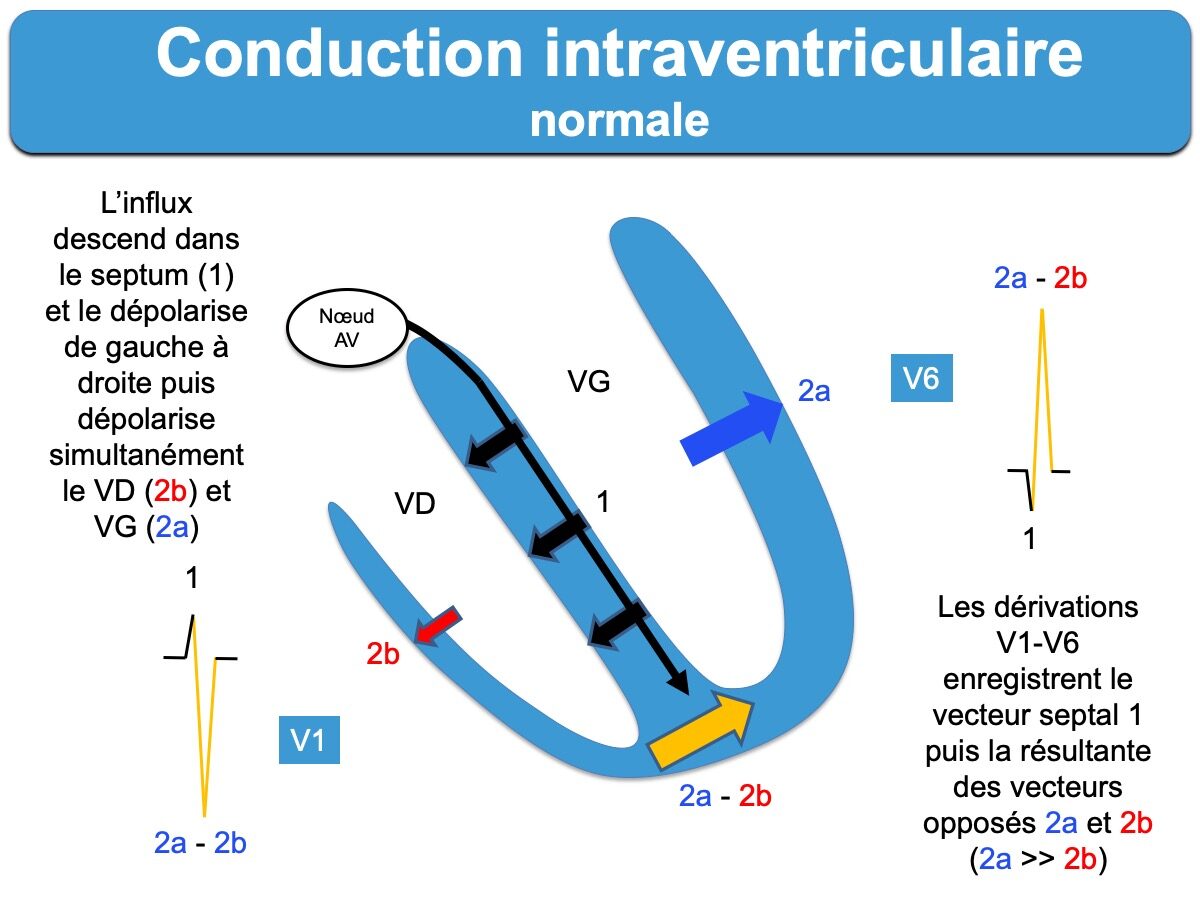
- Les branches courent le long des surfaces septales de leur ventricule respectif, puis se ramifient en réseau sous-endocardique grâce aux fibres de Purkinje (fibres spécialisées dans la conduction rapide et chargées de dépolariser harmonieusement les myocytes contractiles). La branche gauche assure la dépolarisation septale durant les 40 premières ms du QRS. Elle se divise en plusieurs faisceaux; les deux principaux gagnent respectivement les muscles papillaires postéro-médial et antéro-latéral avant de se ramifier en éventail vers l’apex (faisceaux postérieur et antérieur gauches). Un troisième faisceau est présent chez de nombreux sujets (faisceau septal gauche) (cf. Branches du faisceau de His). Les parois latérale (libre) puis basale du VG sont complètement dépolarisées en 80 ms, ou davantage si le ventricule gauche est épais ou dilaté.
Voir ECG endocavitaire
Vidéo cours 4 (64 min). Anomalies de la conduction intracardiaque
Vidéo YouTube. P. Taboulet
[1] Park DS, Fishman GI. The cardiac conduction system. Circulation. 2011;123(8):904-15. (libre accès)
La suite est réservée aux membres et stagiaires du site.
Se connecter | Devenir membre | Devenir stagiaire



