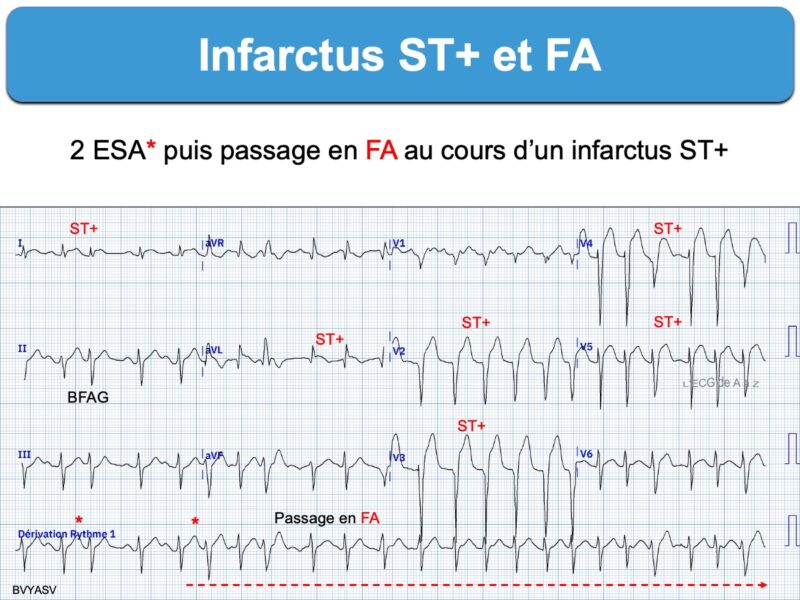
Une fibrillation atriale est présente ou apparait à la phase aiguë d’un infarctus dans environ 13% des cas (Jabre 2011, [1]). Elle apparaît au cours de l’évolution à 30 jours dans 4-10% des cas et aggrave le pronostic [2][3][4][6]. Elle s’observe plus fréquemment en cas d’infarctus compliqué d’insuffisance cardiaque, péricardite aiguë ou lésion ischémique de l’oreillette droite (Cf. Infarctus atrial) [5]. Elle peut être à l’origine de l’infarctus lui même (embolie coronaire).
1. Infarctus ST+
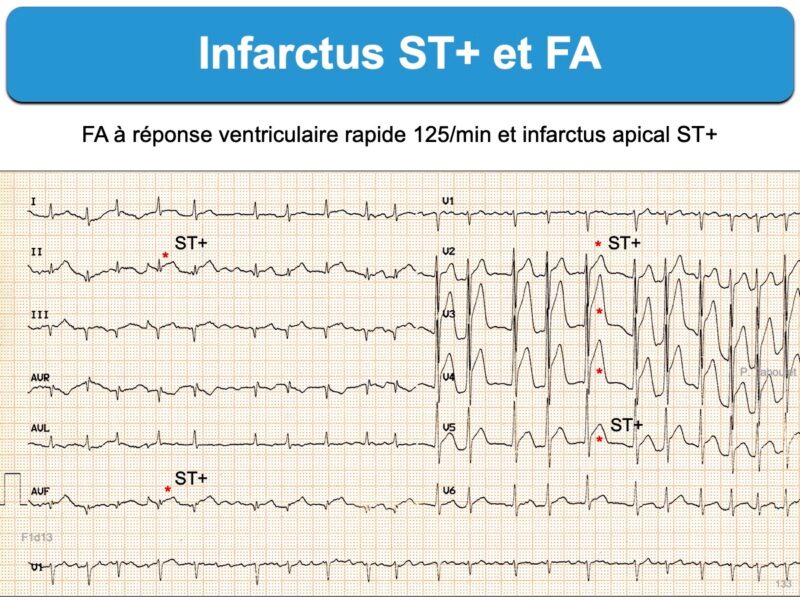
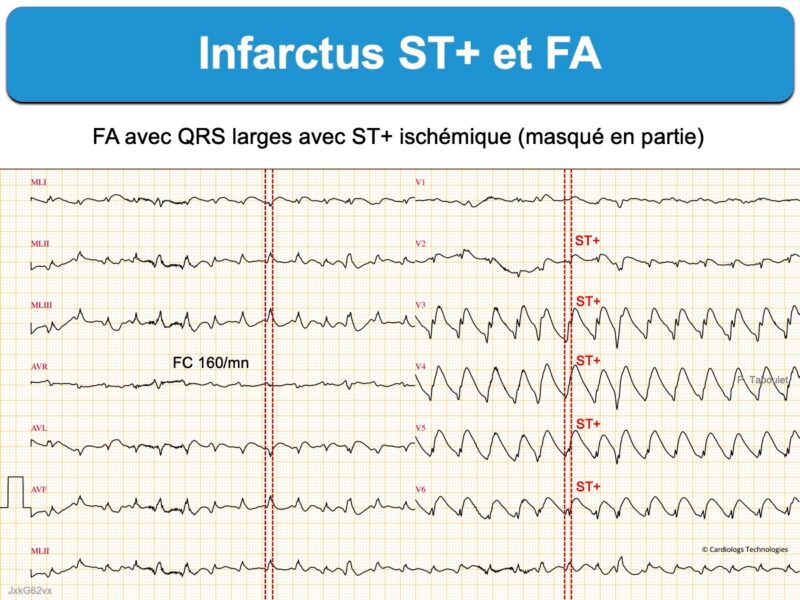
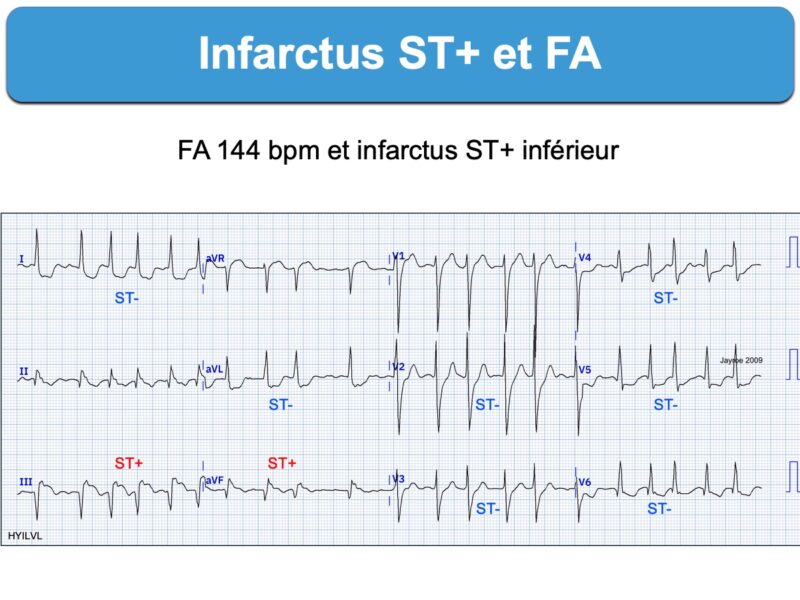
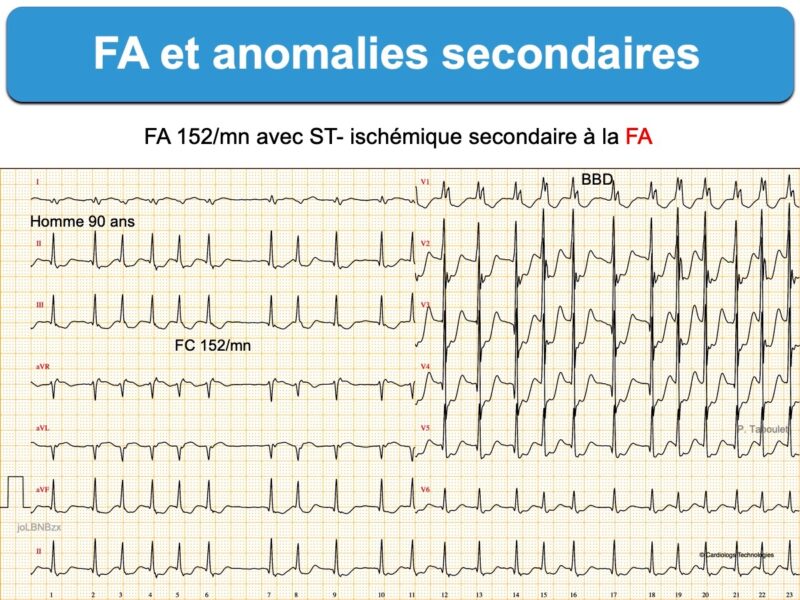
Le diagnostic ECG d’occlusion coronaire aiguë avec sus-décalage de ST est généralement facile en présence d’une fibrillation atriale. Néanmoins, une cadence ventriculaire rapide (ex. > 120/min) peut gêner le repérage du sus-décalage de ST.
2. Infarctus non ST+
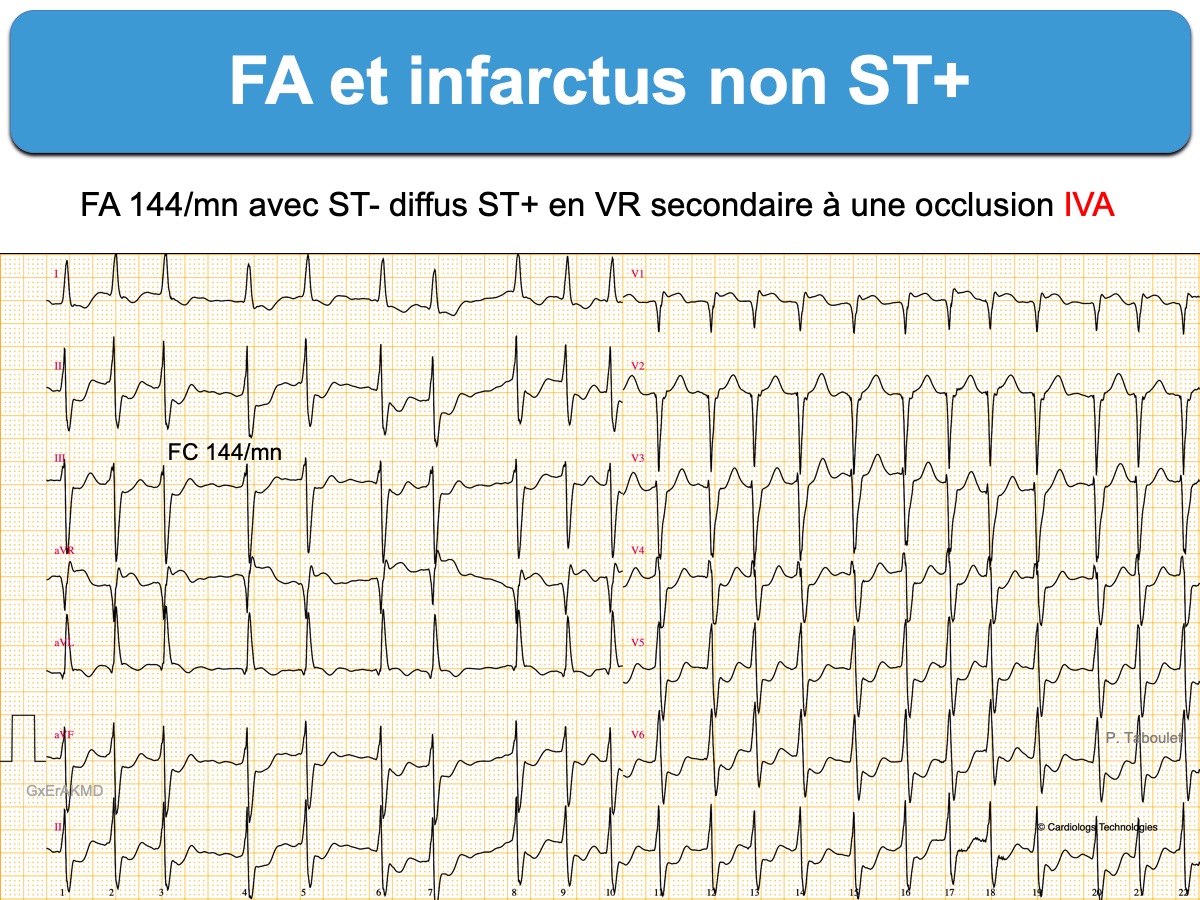
Le diagnostic ECG d’occlusion coronaire aiguë sans sus-décalage de ST est très difficile en cas de FA à cadence ventriculaire rapide, laquelle s’accompagne habituellement d’un sous-décalage de ST diffus avec ST+ en VR. En effet, ces anomalies sont généralement secondaires à la cadence ventriculaire rapide (ischémie fonctionnelle, comme au cours d’une épreuve d’effort) et/ou en rapport avec une pathologie préexistante comme une séquelle d’infarctus ou une hypertrophie VG (Cf. SCA non ST+ avec ST+ en VR). De plus, une (légère) élévation de la troponine simule parfois une occlusion coronaire aiguë alors qu’il s’agit d’un infarctus de type II (sans lésion coronaire aiguë), secondaires à une augmentation – non compensée – des besoins en oxygène. Ces anomalies ECG régressent – et la troponine se normalise – avec le ralentissement de la fréquence cardiaque et l’amélioration de l’hémodynamique/oxygénation [9].
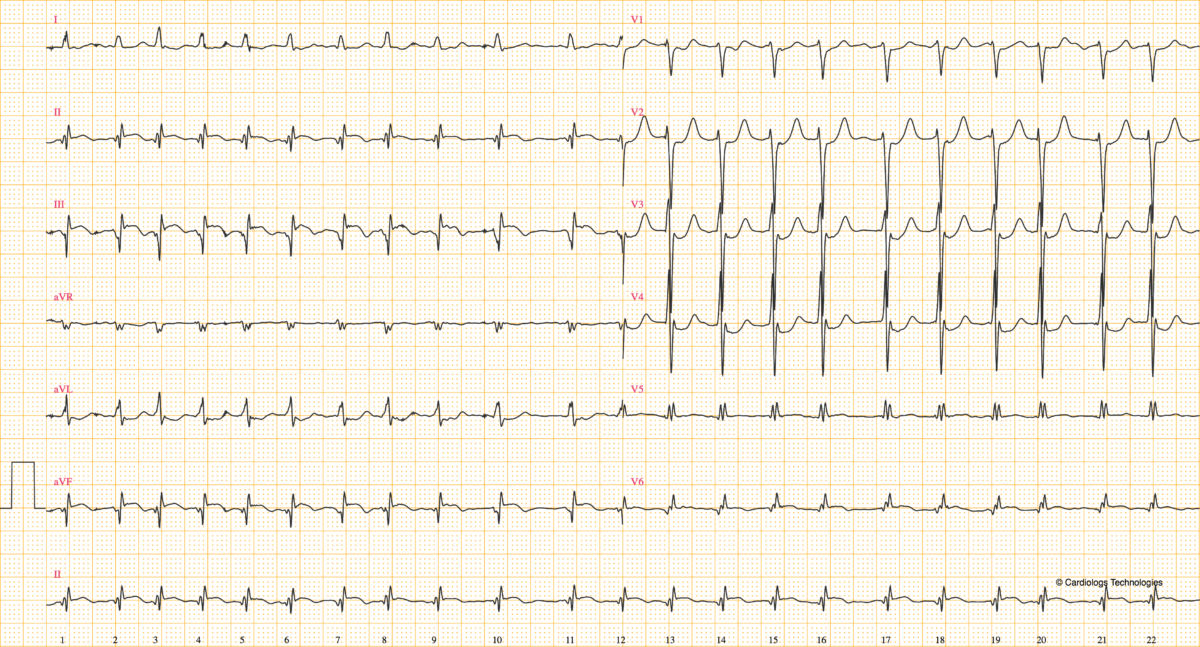
De façon exceptionnelle, une fibrillation atriale à cadence ventriculaire rapide peut engendrer/majorer un ST+ en cas d’antécédent coronaire) (ex. ci-dessous 5NwpBZDY, pas d’occlusion coronaire).
Traitement (ESC 2017) [1]
Si la FC > 100/min et que l’hémodynamique est sévèrement menacée (ex. fréquence > 150/min avec hypotension et/ou marbrures) ou quand un contrôle pharmacologique adéquat de la fréquence cardiaque est inefficace, il est recommandé de pratiqué un choc électrique externe (Classe IC).
Si la FC > 100/min et que l’hémodynamique est conservée, il est recommandé de ralentir la réponse ventriculaire par :
- amiodarone I.V. (300 mg en 20 à 60 minutes) en cas de dysfonction VG ou en présence d’OAP (Classe IC)
- bêtabloquant ou un inhibiteur calcique non DHP en l’absence d’OAP ou bronchospasme (Classe IC)
- digoxine est un choix raisonnable (Classe IIa, C) pour ralentir une réponse ventriculaire rapide et améliorer la fonction VG des patients qui présentent une dysfonction VG sévère une insuffisance cardiaque.
- antiarythmique de classe I contrindiqué (Classe III).
Risque embolique
Le risque embolique à 1 an des patients chez qui on découvre pour la première fois une FA au cours d’un infarctus (“first-time detected AF”) est important (contrairement aux idées anciennes). Dans une gigantesque étude (2021) réalisée au Danemark, ce risque était au moins égal (supérieur peut-être) chez ces patients, comparé aux patients avec une histoire préalable de FA (“history of AF”) et très supérieur aux patients qui n’ont pas d’histoire préalable ou concomitante de FA (“without AF prior to or during ACS“) [6]. Ces résultats feront peut-être envisager davantage de traitement au long cours par ACG et clopidogrel après un premier épisode ?
Vidéos YouTube (P. Taboulet)
- Infarctus en territoire inférieur et troubles du rythme (2022)
- Cardioversion d’une fibrillation atriale aux urgences (ESC 2012)
Blog de SW Smith (en anglais)
- Acute Cardiogenic Shock: What is the Diagnosis?
- Does this ST Depression Maximal in V3 Represent Posterior OMI?
Livre. P. Taboulet. 100 ECG autour de l’infarctus. Ed S-edition oct 2020
Références (abonnés)
La suite est réservée aux membres et stagiaires du site.
Connexion | Devenir membre | Devenir stagiaire