Un bloc de branche droit (BBD) est présent à la phase aiguë d’un infarctus dans plus de 6% des cas. Son existence préalable et surtout son apparition au cours d’infarctus antérieur aggravent le risque de bloc AV du 3e degré [6][7] et le pronostic vital, plus sévèrement qu’un BBG [1][2][3][4][5][12][14] .* En effet, une lésion aiguë de la branche droite signifie généralement une lésion proximale de l’IVA (1ère septale) et une autre lésion sur la coronaire droite ou la circonflexe pour générer une ischémie du faisceau de His [8].
Un BBD gêne, mais n’empêche pas la reconnaissance des signes électriques d’infarctus, car l’activation du septum puis du ventricule gauche est assurée par la branche gauche ce qui permet d’interpréter normalement les 60-80 premières millisecondes des complexes QRS. En outre, un BBD ne s’accompagne que d’anomalies secondaires de repolarisation modérées et limitées aux dérivations précordiales droites : discret sous-décalage descendant de ST qui respecte la règle de la discordance appropriée.
En situation clinique compatible, il faut suspecter un infarctus en cas de :
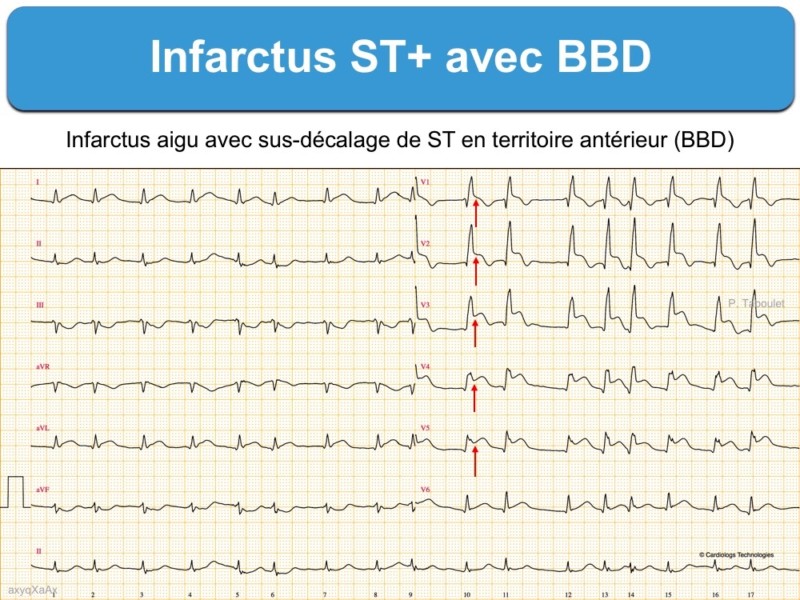
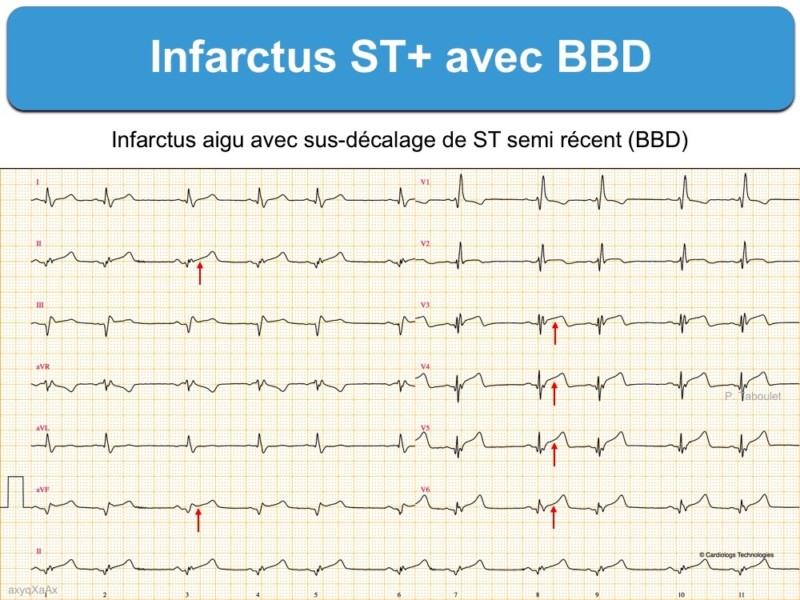
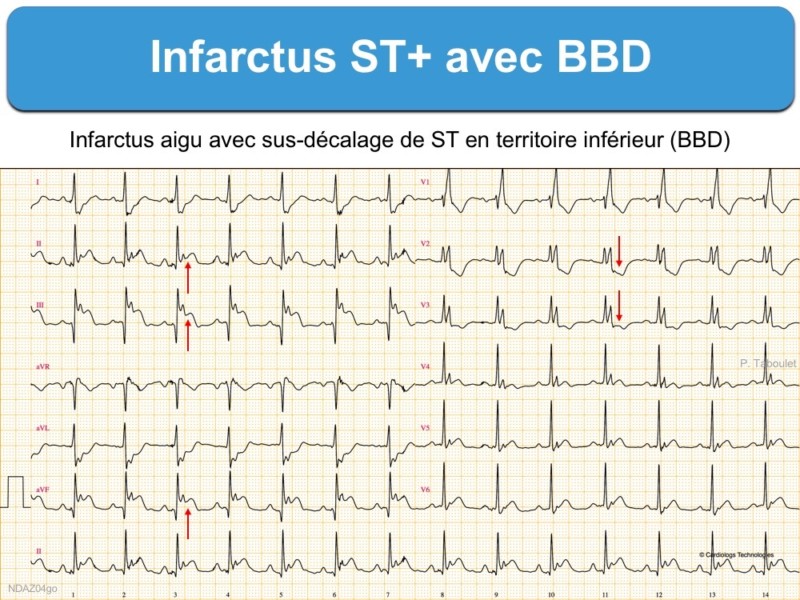
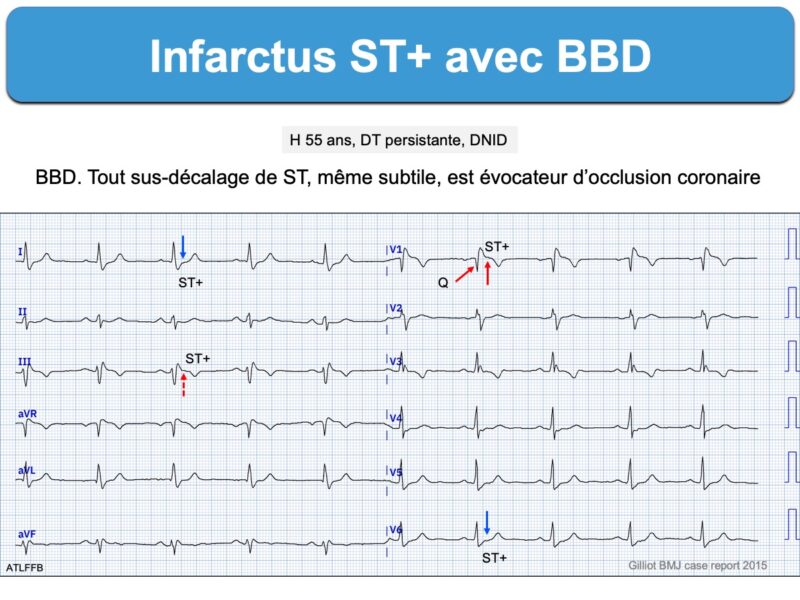
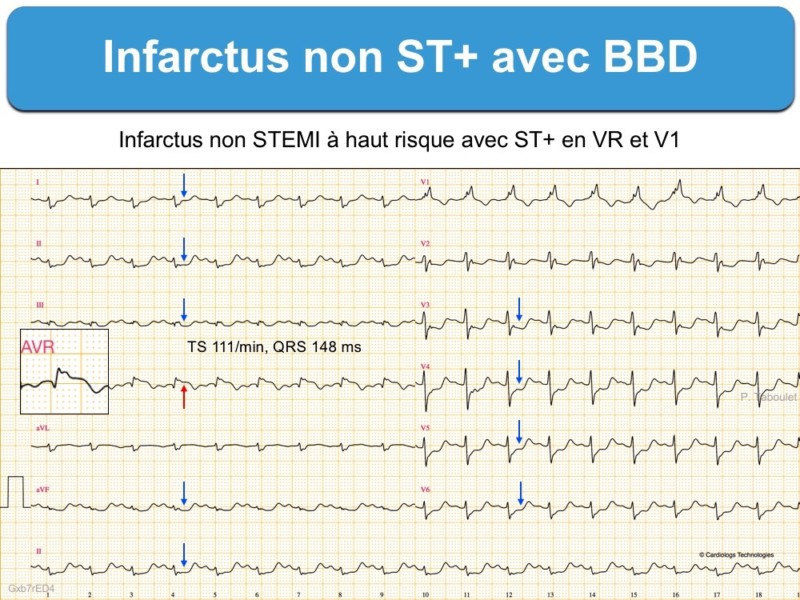
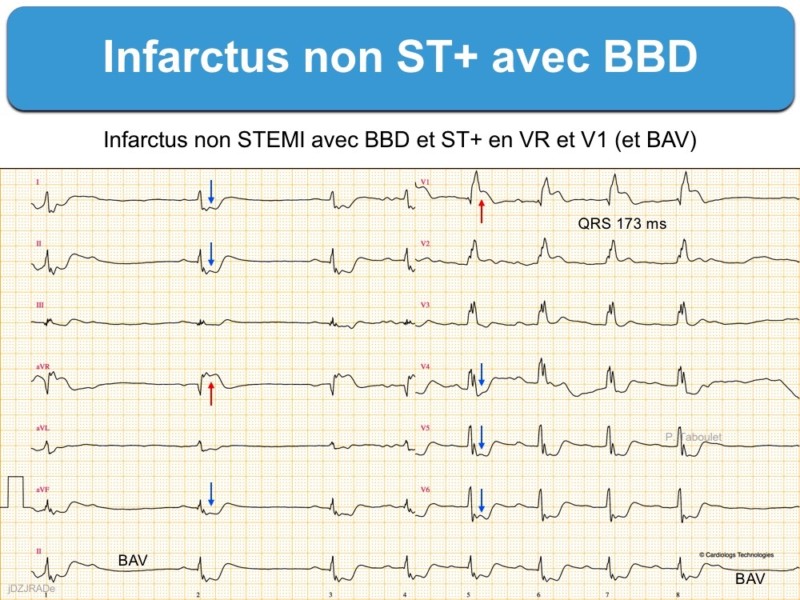
1 – BBD et ST+ (100 ECG autour de l’infarctus. P. Taboulet)
- Tout sus-décalage de ST d’au moins 1 mm dans deux dérivations contiguës est évocateur d’infarctus ST+
- La présence anormale ou l’apparition d’une onde Q ou de complexes QRS fragmentés larges dans deux dérivations contiguës renforcent l’hypothèse d’une occlusion coronaire aiguë
- De même, la présence d’une onde T ample, positive et symétrique dans deux dérivations contiguës, quel que soit leur siège (et en particulier dans le précordium droit) ou une onde T inversée dans les dérivations autres que V1-V3 (cf. Ischémie sous-endocardique) renforce l’hypothèse d’une ischémie myocardique
2 – Les équivalents STEMI (occlusion coronaire aiguë sans ST+)
Tout ST+, même subtil, avec d’autres signes comme un miroir ou une onde q suspecte est évocateur d’occlusion coronaire aiguë en situation clinique compatible (cf. Infarctus équivalent ST+) et l’ESC recommande en 2023 une prise en charge similaire à un ST+ (voir [13]). En V1-V3, l’aspect habituel de la repolarisation d’un BBD étant un discret ST-, l’absence de ST- ou un discret ST+ de 0,5 mm peut correspondre à un équivalent ST+ [14].
Les ondes T amples en particulier dans les dérivations droites sont des équivalents ST+ qui traduisent une occlusion coronaire aiguë en situation clinique compatible. Des ondes T amples (hyper acute T waves) doivent conduire à un monitoring serré et une prise en charge comme un ST+ (ESC 2023), le pronostic des patients avec bloc de branche étant plus sévère [13].
BBD et tachycardie. Il peut être très difficile de voir un ST+ en cas de tachycardie…. Il faut bien aligner les dérivations et tracer une ligne après les QRS et voir ce qui est un ST+ !

BBD et bloc fasciculaire
L’association d’un BBD et d’un bloc fasciculaire antérieur gauche n’aggrave pas le pronostic des patients en comparaison d’un BBD seul. L’association d’un BBD et d’un bloc fasciculaire postérieur gauche est de très mauvais pronostic à court terme, dans tout contexte; mais raisonnablement encore davantage en contexte ischémique [14]. En effet le FPG reçoit une double vascularisation par l’IVA et la circonflexe et sa présence traduit généralement de sévères anomalies de conduction.
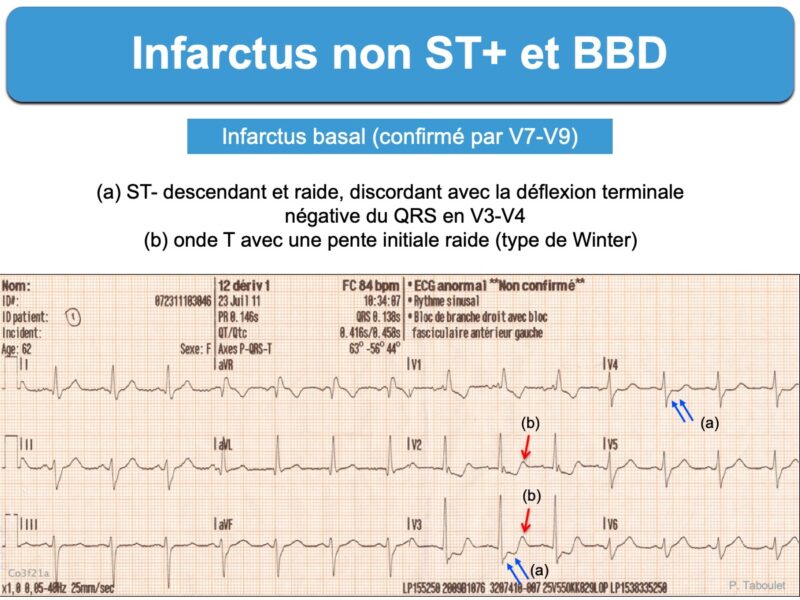
3 – BBD et sous-décalage de ST (100 ECG autour de l’infarctus. P. Taboulet)
- Tout sous-décalage de ST qui parait excessif en V1 à V2(v3) (ex. point J abaissé ≥ 2 mm en regard du BBD). Il peut s’agir d’un infarctus basal (rechercher une élévation de l’onde R en V1-V2 et un ST+ en V7-V9). Ce signe (perte de la discordance appropriée) est d’autant plus spécifique que les QRS sont modifiés par l’ischémie, le segment ST horizontal ou ascendant et l’onde T positive, ample et symétrique.
- Tout sous-décalage de ST ≥ 1 mm dans deux dérivations contiguës inférieures ou latérales.
- Un sous-décalage de ST diffus avec sus-décalage de ST en dérivation VR et/ou V1 est évocateur de lésions proximales sévères (cf. SCA équivalent ST+).
Comme toujours, les signes électriques d’infarctus peuvent faire défaut ou égarer. L’évolution des tracés, la comparaison avec un tracé antérieur, et les troubles de l’automatisme ou de la conduction associés à une ischémie aident à la reconnaissance du SCA ou de l’infarctus.
En raison de la difficulté à déterminer la transmuralité d’un infarctus et du mauvais pronostic des infarctus associés à un BBD, la Société européenne de cardiologie recommande en 2023 de « réaliser une coronarographie diagnostique en urgence lorsque des symptômes ischémiques persistants se manifestent chez des patients atteints de RBBB » (niveau de preuve peu élevé) (ESC 2023 [13])
Chez les patients avec une suspicion clinique élevée d’ischémie myocardique en cours, la présence d’un BBG, d’un BBD, ou un rythme stimulé empêche une mesure précise évaluation de la présence ou de l’absence d’élévation du segment ST. Par conséquent, les patients présentant ces schémas ECG en combinaison avec des signes/symptômes hautement suspects d’une ischémie myocardique en cours doivent être pris en charge de la même manière que ceux présentant un segment ST+, que le BB soit ou non connu.
Diagnostics différentiels
- Anévrisme ventriculaire (ou une dysfonction segmentaire sévère) peut être retenu en cas d’élévation persistante du segment ST dans les dérivations V1-V3. Ce signe est sensible et hautement spécifique [11].
- ECG Brugada (retard droit et ST+ en dôme)
- Embolie pulmonaire sévère (peut s’accompagner d’un retard droit avec ST+ dans les formes sévères)
Vidéo YouTube: Bloc de branche droit et infarctus
Voir Blog de S. Smith
- gros conflit avec les cardiologues : A woman in her 60s with 6 hours of chest pain, dyspnea, tachycardia, and hypoxemia
- nombreux cas ici
*Un travail publié en abstract 2022 ne trouve pas de surmortalité dans le groupe BBD versus BBG [12].
Si vous souhaitez améliorer ce contenu, merci de me contacter
Faites des quiz sur le site web (plusieurs niveaux de connaissance 1 à 3).
Références réservées aux abonnés
La suite est réservée aux membres et stagiaires du site.
Connexion | Devenir membre | Devenir stagiaire
La suite est réservée aux membres et stagiaires du site.
Connexion | Devenir membre | Devenir stagiaire