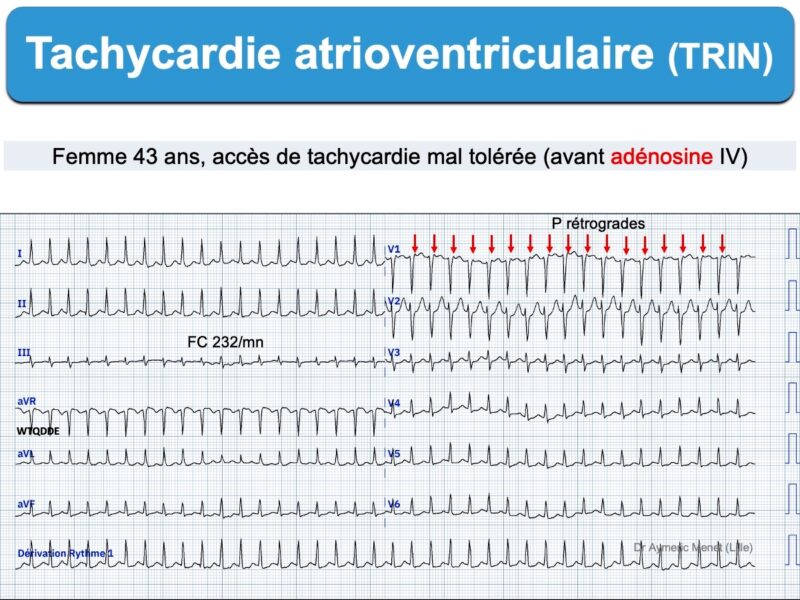
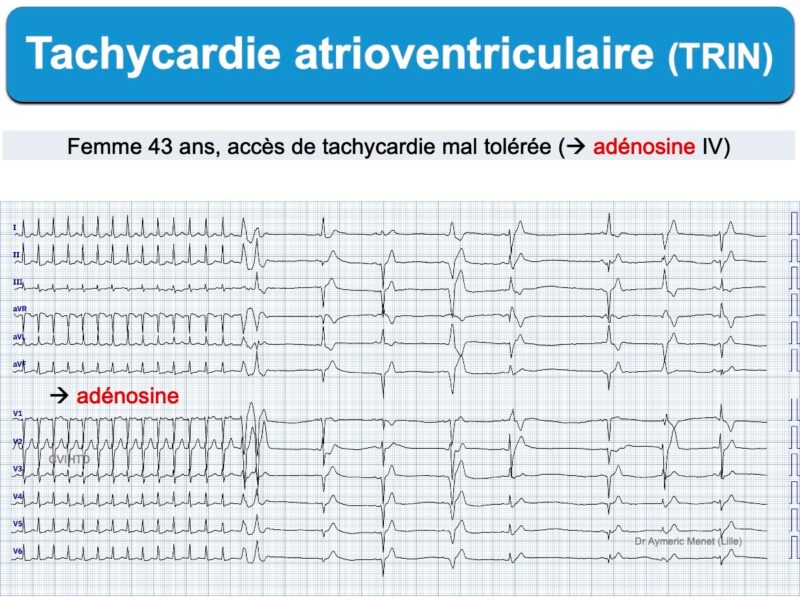
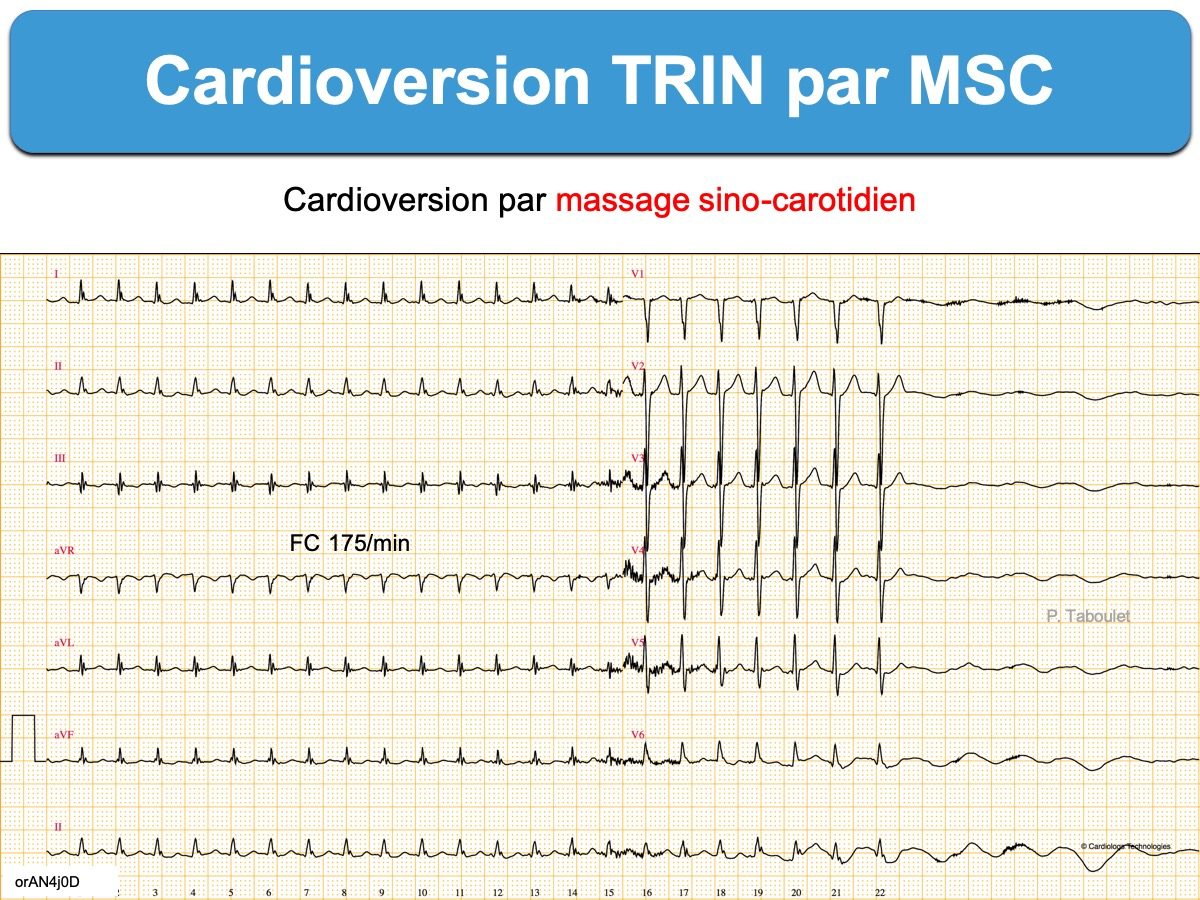
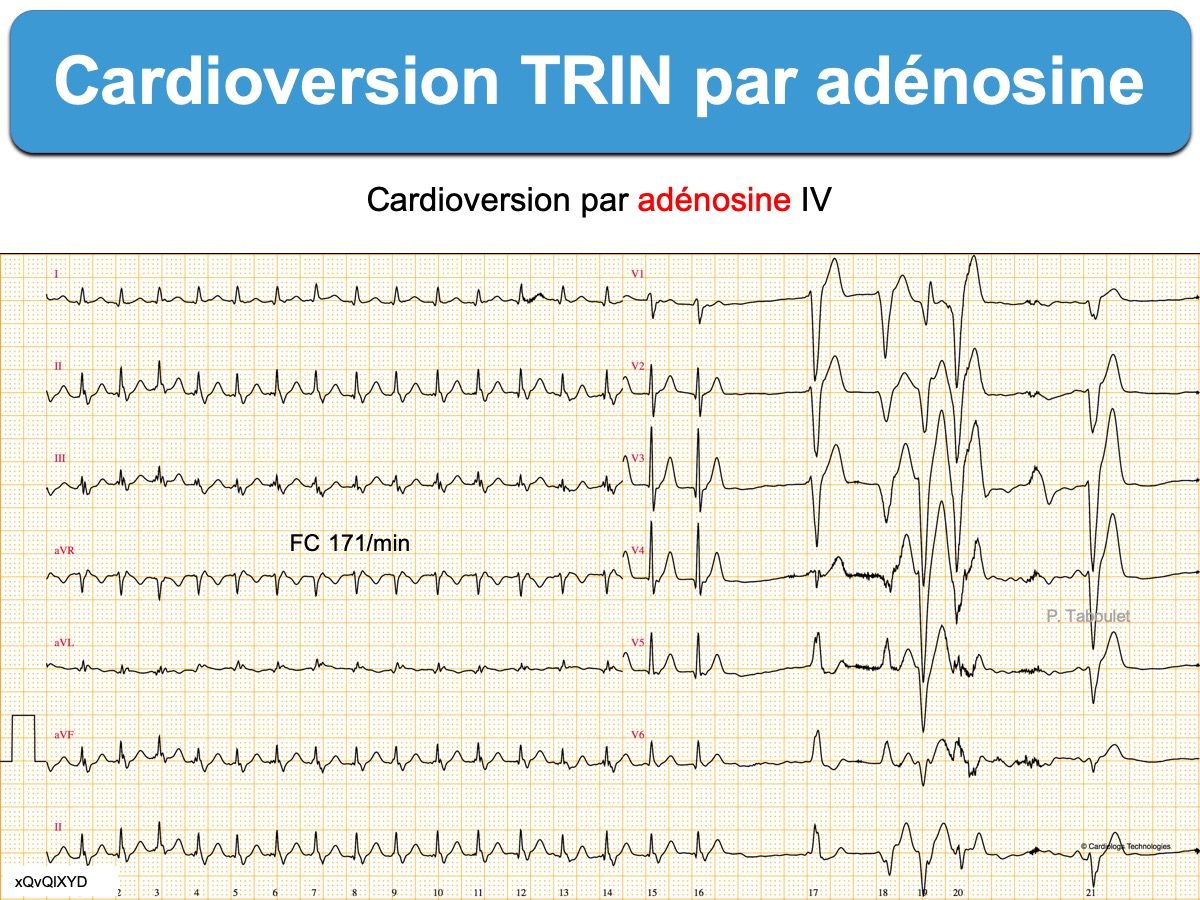
Les tachycardies AV par réentrée intranodale (ou TRIN) sont un sous-groupe des tachycardies atrioventriculaires. Le circuit de réentrée utilise les portions antérieures et postérieures du nœud AV dont les vitesses de conduction sont différentes (Cf. Dualité nodale). L’influx tourne en boucle au sein du nœud AV et active – à chaque boucle – oreillettes et ventricules [1][2].
Les TRIN – ou tachycardie nodales – sont les plus fréquentes des TSV paroxystiques (mode de début et fin brutal). Leur prévalence dans la population générale serait proche de 1‰ (à vérifier), supérieure à celle des tachycardies du syndrome de WPW.
Synonyme. Tachycardie par réentrée intranodale (TRIN) ou tachycardie nodale, tachycardie jonctionnelle, tachycardie de Bouveret (France).
Anglais. Atrioventricular junctional arrhythmia, atrioventricular nodal re-entry tachycardia (AVNRT) (ESC en 2019, [1]).
Epidémiologie
Les crises de tachycardie nodale sont un peu plus fréquentes chez les femmes [7][9]. Elles débutent rarement vers l’adolescence [6], plutôt à l’âge adulte et prennent un caractère de plus en plus invalidant vers 40-50 ans. Les crises peuvent durer de quelques minutes à plusieurs heures. La tolérance hémodynamique est excellente sur cœur sain. Elles sont souvent prises pour des crises d’angoisse par les patientes et difficiles au début à enregistrer (intérêt des “objets connectés” ?). La fin de crise est brutale, mais des accès consécutifs sont possibles. Les patients apprennent souvent à les interrompre eux-mêmes, en s’allongeant et en se relaxant ou en contrôlant d’une certaine façon leur respiration (Cf. Manoeuvre de Valsalva). Une crise polyurique post crise est classiquement décrite.
Ces tachycardies paroxystiques à mode de début et fin brutal surviennent sur cœur sain. Elles sont favorisées par les extrasystoles atriales (ou ventriculaires) qui apparaissent avec l’âge. Un facteur catécholergique (sport, grossesse) peut déclencher ou aggraver les crises. Il faut rassurer les patients sur la bénignité de cette maladie appelée en France ” maladie ou tachycardie de Bouveret ” ou tout simplement “Bouveret”.
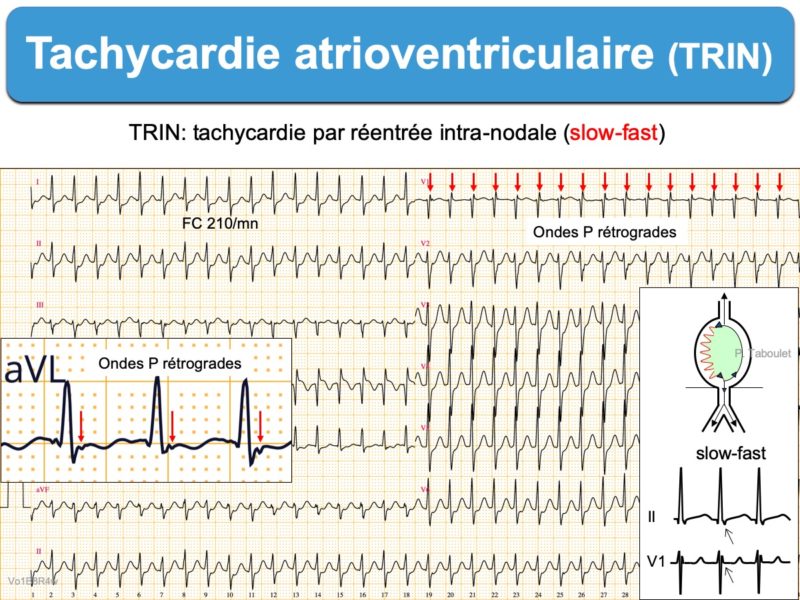
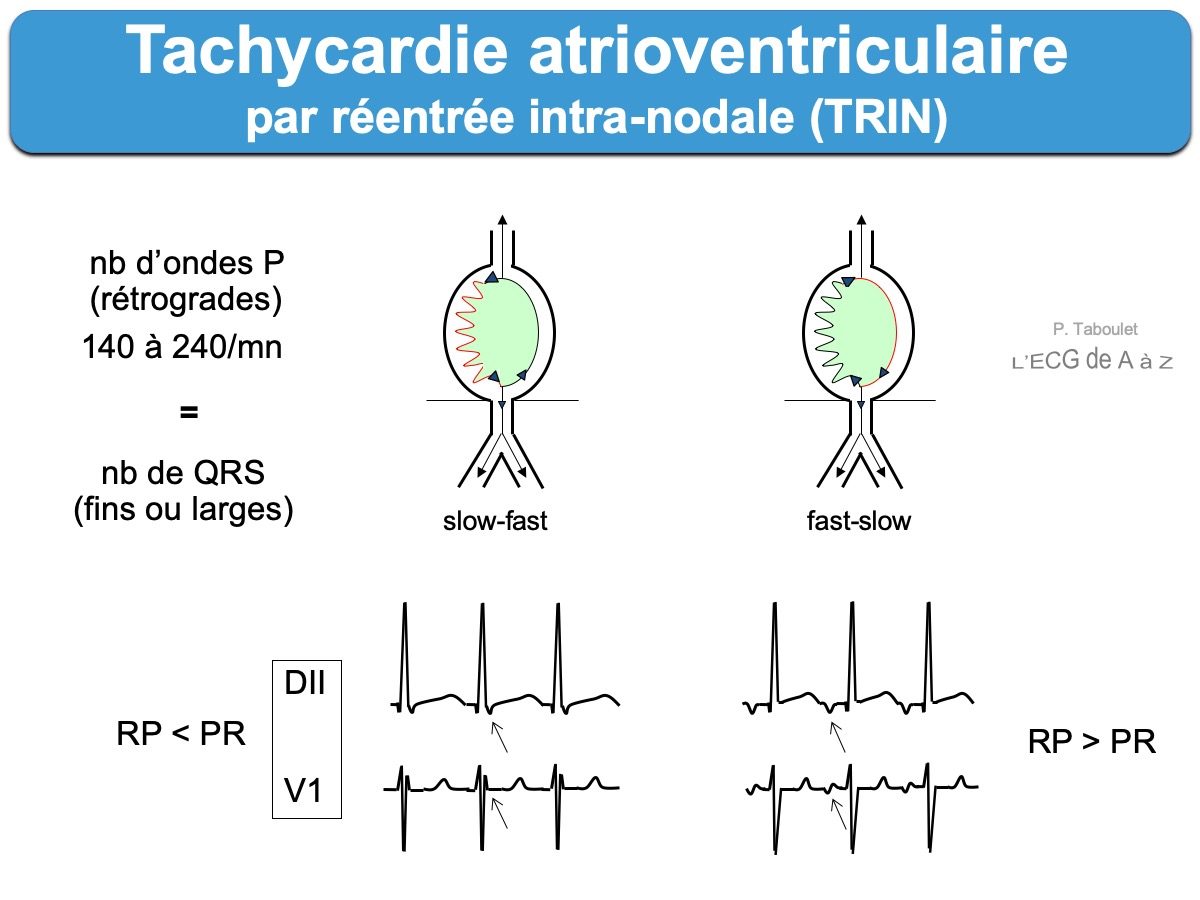
On parle selon le sens de la boucle de réentrée de tachycardie slow-fast ou fast-slow.
- le mécanisme à l’origine d’une tachycardie slow-fast est le suivant : un extra stimulus atrial reste bloqué dans la voie rapide en raison de sa période réfractaire plus longue, mais arrive à se propager à travers la voie lente. La conduction à travers la voie lente est suffisamment ralentie pour laisser le temps à la voie rapide de sortir de sa période réfractaire et retrouver son excitabilité lorsque la descente dans le noeud vers le tronc du faisceau de His par la voie lente (slow) est finie. La voie rapide est alors dépolarisée de façon rétrograde et un écho atrial isolé survient, voire une tachycardie si le mécanisme est soutenu [1]. L’intervalle H-A mesuré en électrophysiologie (début du His – début de P rétrograde) est alors inférieur à 70 ms.
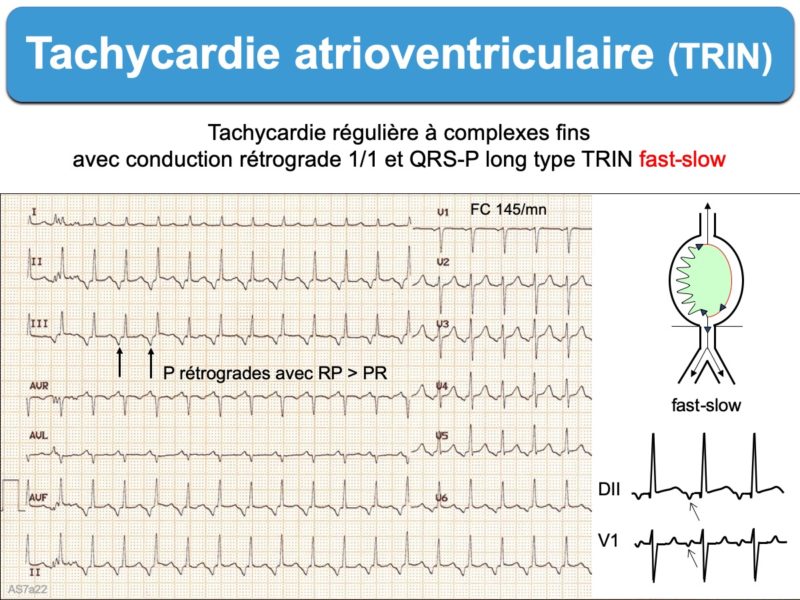
- le mécanisme d’une tachycardie fast-slow – (6% des cas [1][9]) – est inverse, plutôt initié par un extra stimulus ventriculaire. L’intervalle H-A (début du His – début de P rétrograde) est alors supérieur à 70 ms (voir exemple [5]). Dans ce cas, le diagnostic différentiel est une tachycardie orthodromique par réentrée via faisceau accessoire et si l’intervalle R-P est très long, le diagnostic différentiel est une tachycardie atriale. Lire mise au point complète en 2024 (pour rythmologues) ici [9].
L’aspect ECG typique (slow-fast)
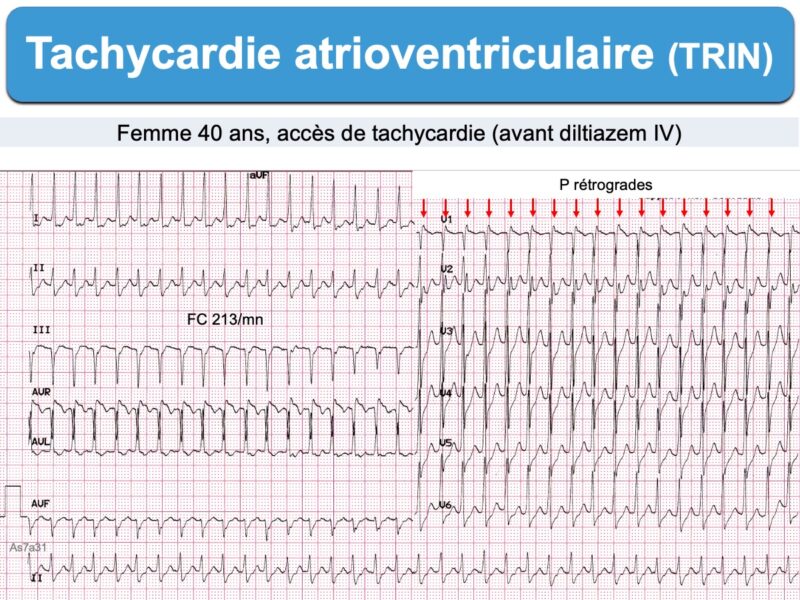
- tachycardie rapide et régulière (180/min, extrêmes 120-250/min); Halder en 2024 rapporte des crises à 187/min ± 34 [9])
- à complexes QRS fins
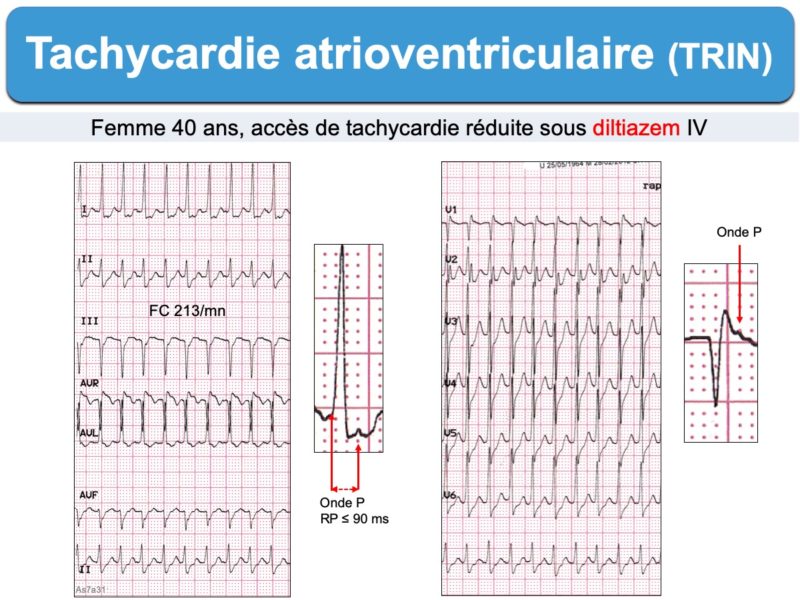
- à conduction AV 1:1 avec intervalle R-P ≤ 90 ms [1]
- et ondes P rétrogrades, cachées dans le QRS ou visibles peu après sa fin (tachycardie slow-slow ou parfois slow-fast), négatives en DII (pseudo onde s) ou positive à la fin du QRS en V1 ou VL (pseudo onde r’). Ces petites déflexions débutent en général moins de 90 ms après le début du QRS ou moins de 70 ms en électrophysiologie (intervalle H-A [1]) et disparaissent après cardioversion. Lorsqu’elles sont visibles, elles ont une haute valeur diagnostique [7bis].
- des anomalies secondaires de la repolarisation (sous-décalage de ST) sont quasi constantes per tachycardie [10] et peuvent persister le temps que la fréquence cardiaque se normalise. Le sous-décalage de ST est plus fréquent et plus marqué en dérivations antérieures qu’en dérivations des membres [10].
- une alternance électrique des QRS est évocatrice d’une réentrée intranodale, mais ce signe n’est pas spécifique.
- L’ECG post tachycardie est généralement normal, sans préexcitation ventriculaire.
Vidéo cours 3 (73 min). Anomalie de l’automatisme et tachycardies supraventriculaires
Certains aspects rendent le diagnostic difficile
- ondes P masquées dans le complexe QRS. Il s’agit de la forme la plus typique (tachycardie slow-fast).
- ondes P très décalées du QRS, avec intervalle R-P > P-R (tachycardie fast-slow). Il peut s’agir alors d’une T atrioventriculaire permanente chronique (de l’enfant ou tachycardie de Coumel, d’une tachycardie atriale focale.
- ondes P exceptionnellement dissociées des QRS ou conduction 2/1 [1].
- complexes QRS larges en cas d’aberration ventriculaire fonctionnelle ou préexistante ou conduction ventriculaire droite (bloc de branche gauche avec souvent dissociation AV).
Diagnostics différentiels
L’absence d’onde P visible, une onde P très décalée des QRS ou des complexes QRS larges rendent souvent souvent impossible l’identification précise d’une tachycardie supraventriculaire. Les diagnostics alternatifs sont :
- Une tachycardie par réentrée atrioventriculaire orthodromique, principal diagnostic différentiel (Cf. Syndrome de Wolff-Parkinson-White)
- Certaines tachycardies atriales (tachycardie atriale focale ou flutter atrial) [4].
- Une tachycardie jonctionnelle non réentrante focale (peu rapide en général) doit être envisagée en contexte favorisant (ischémie, stress…).
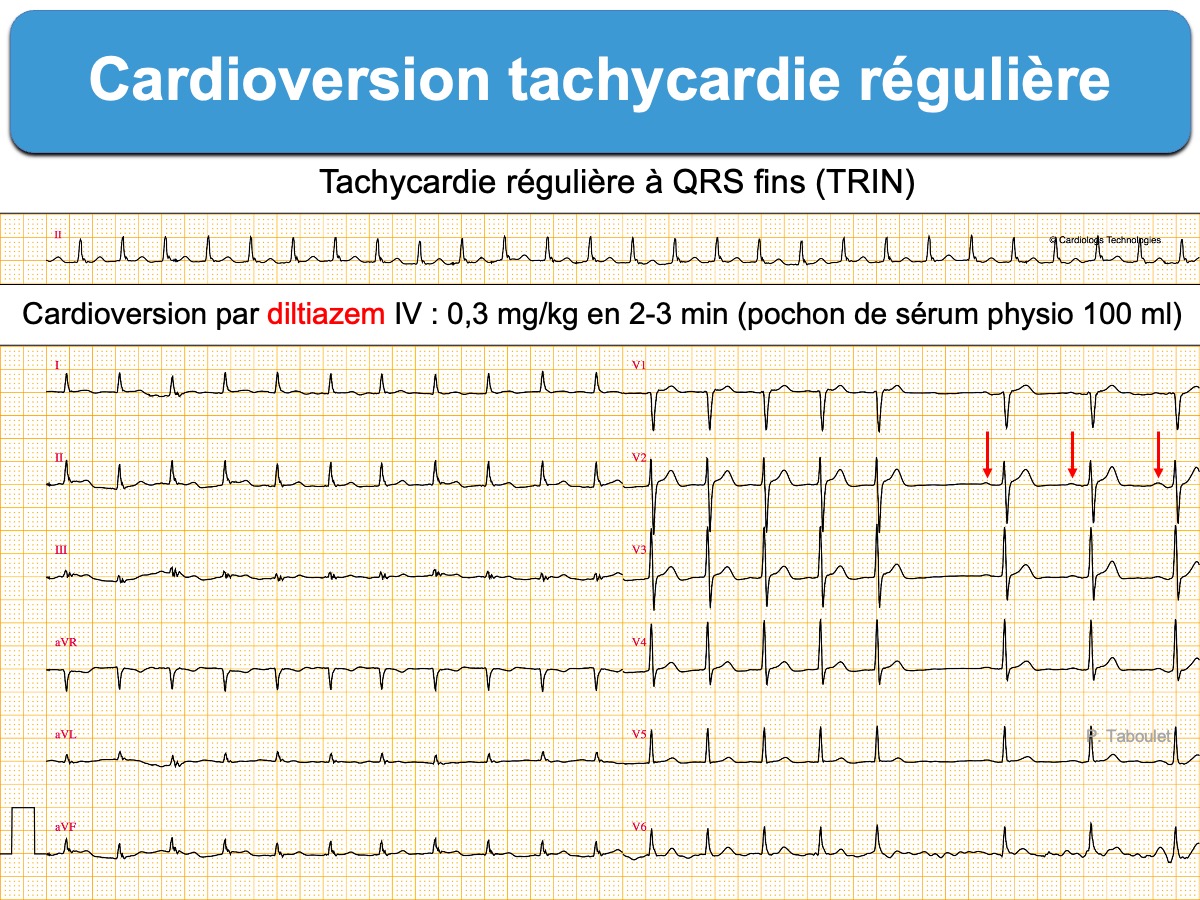
Néanmoins, le traitement initial est le même. Les manœuvres vagales ou les médicaments bloqueurs du nœud AV (inhibiteurs calciques, adénosine, bêtabloquant) peuvent stopper la réentrée et donc la tachycardie.
Pour faciliter le diagnostic étiologique, il est important d’essayer d’enregistrer la fin de la crise, lorsqu’elle survient spontanément, sous l’action des manœuvres vagales ou des médicaments bloqueurs du nœud AV, mais aussi d’enregistrer son début si la crise récidive. Les nouvelles technologies ultraportables (ex. Kardia® ou montre Apple®) sont utiles en ambulatoire en alternative au Holter.
Examen complémentaires
Certains examens biologiques (NFS, TSH, iono et créat) sont recommandés après une première crise (ESC 2019) ou en cas d’atypie clinique ou ECG [1]. Le dosage de la troponine n’est pas recommandé (ESC 2019 [1]), même en cas de douleur/gêne thoracique contemporaine de la tachycardie (une élévation modérée est fréquente – 50% – et sans intérêt diagnostique [8]).
L’intérêt des examens biologiques est discutable, chez un sujet récidivant, moins de 50 ans avec une clinique et un ECG caractéristiques… Personnellement je n’en fais pas. Cette attitude semble confortée dans le travail de thèse du Dr Thomas en France (147 patients ont eu une biologie, la moitié était anormale, sans conséquence sur l’orientation en aval des urgences (sortie sans préjudice clinique) [8].
L’imagerie utile est limitée à l’échocardiographie recommandée après une première crise (ESC 2019). La radio de thorax n’a pas d’utilité (sauf point d’appel clinique).
Traitement
Pour le traitement d’urgence, voir cardioversion d’une tachycardie régulière à QRS fins
Pour la prévention des récidives, l’ablation est le traitement de référence chez les sujets très symptomatiques, généralement après plusieurs crises (ESC 2019 [1]). Elle est en général réalisée autour de 50 ± 15 ans [9]. Certains patients tolèrent leurs crises et vivent avec…
Si vous souhaitez améliorer cette page, contactez-moi, merci
Biblio commentée réservées aux abonnés
La suite est réservée aux membres et stagiaires du site.
Connexion | Devenir membre | Devenir stagiaire