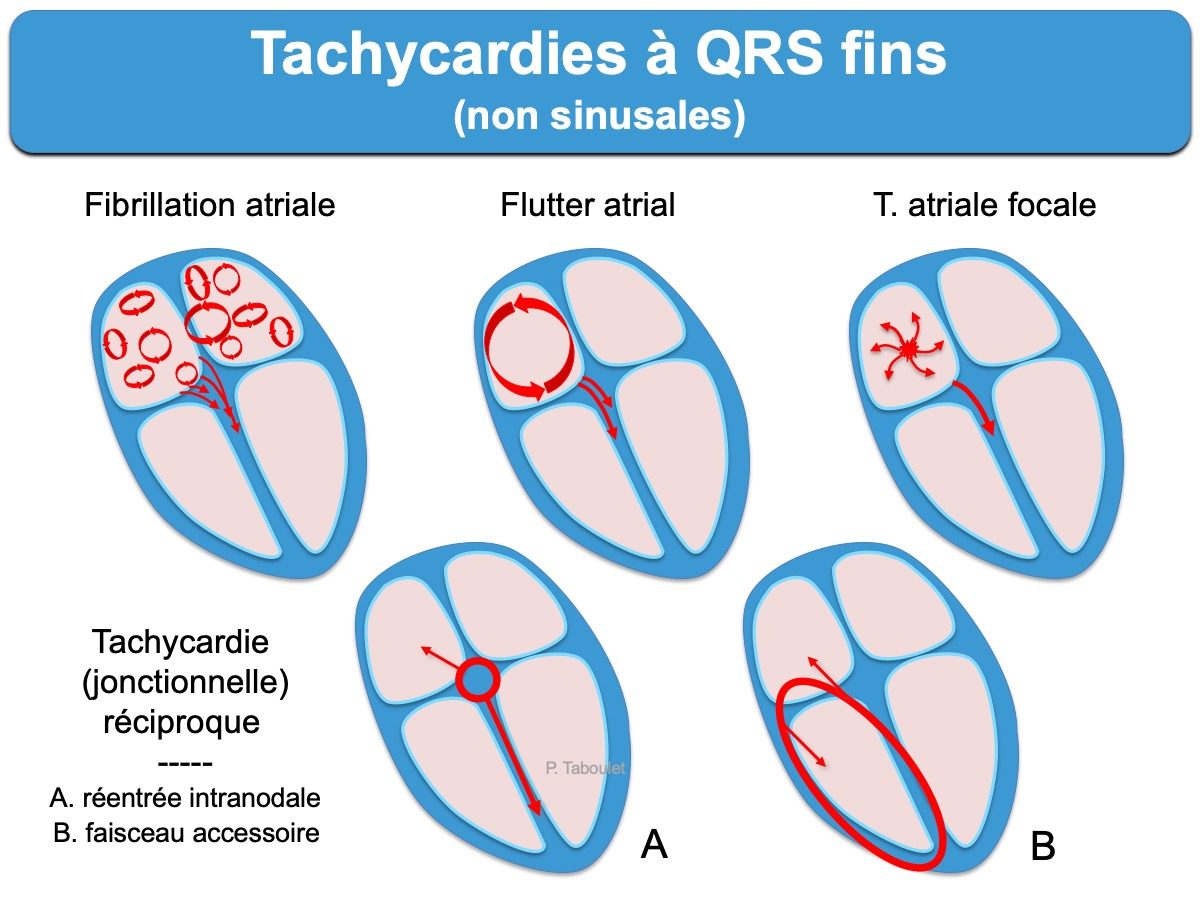
Tachycardie atriale dont l’aspect ECG est celui d’un « battement d’ailes » (en anglais, flutter) secondaire à une activation atriale incessante par un influx qui tourne en boucle dans l’oreillette en raison d’un macro circuit de réentrée (ESC 2019 [1][2]).
Synonyme : Tachycardie atriale par macro réentrée (macro-re-entrant atrial tachycardia) [1].
Dix fois moins fréquent que la fibrillation atriale, le flutter atrial en partage les étiologies, les conséquences hémodynamiques et le pronostic, quoique moins emboligène. Les flutters peuvent se transformer en fibrillation atriale et vice versa, se chroniciser ou se réduire spontanément.
ECG
Le diagnostic du flutter commun est en général facile.
- L’activité atriale (appelée parfois ondes F) est rapide et régulière sans retour à la ligne isoélectrique.
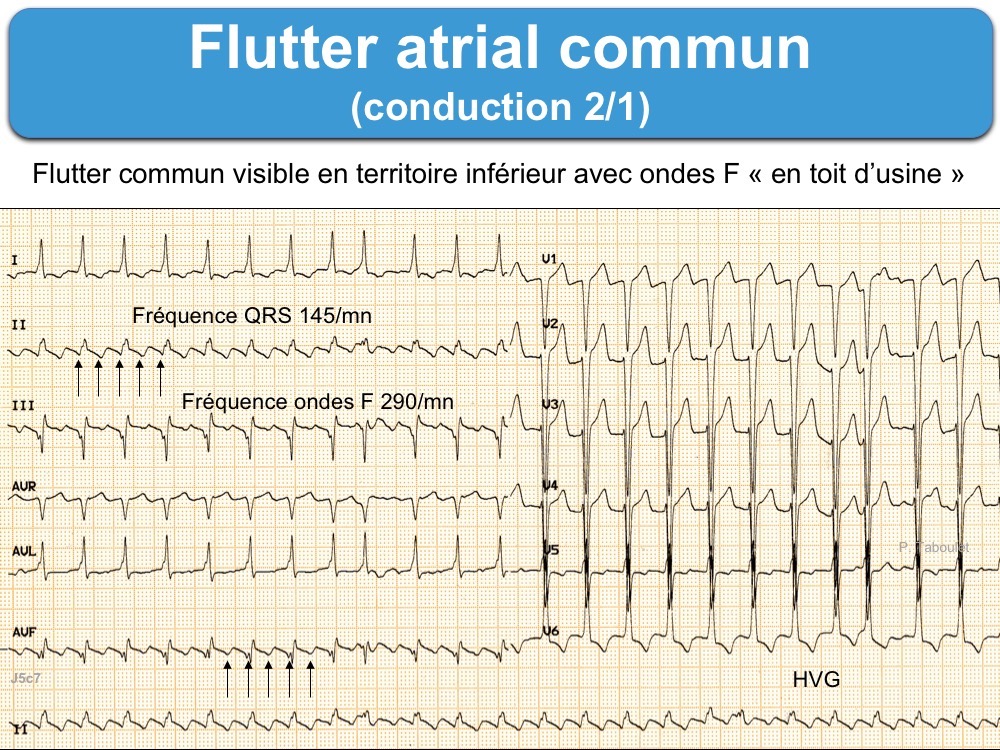
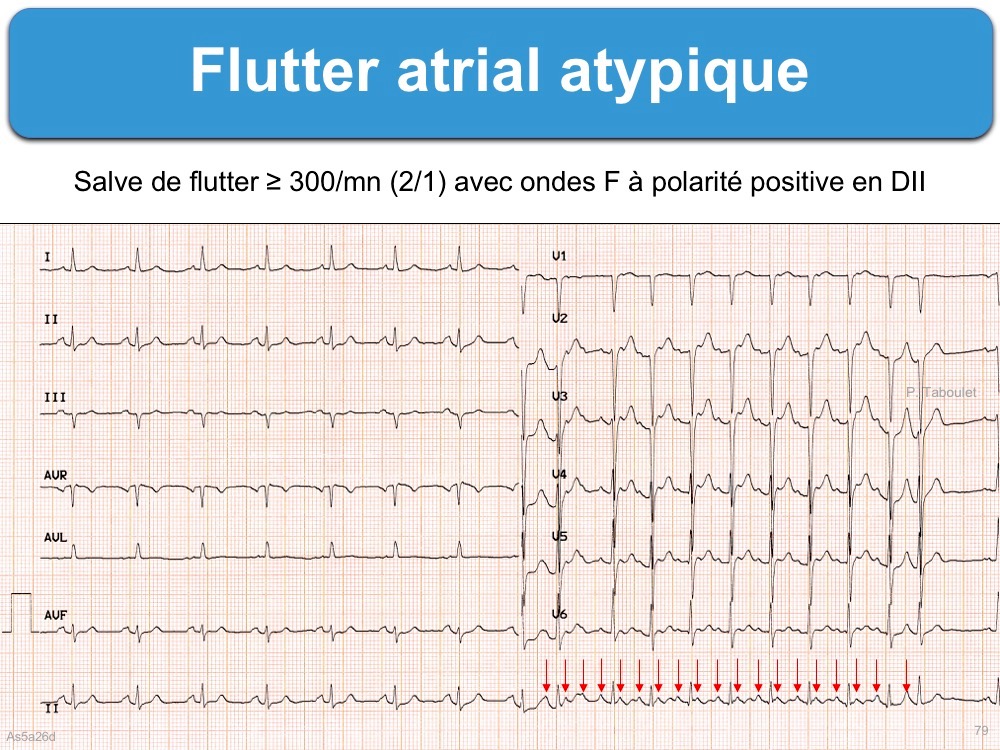
- La fréquence atriale est comprise entre 250 et 350/min et de façon typique à 300/min avec extrêmement peu de variation entre les battements.
- La réponse ventriculaire est généralement moitié moindre (de façon typique 150/min) en raison d’un blocage des influx une fois sur deux à l’entrée du nœud AV (bloc fonctionnel 2:1 ou « two-to-one AV-conduction pattern »).
La présentation ECG varie selon le circuit emprunté par l’activité atriale. On distingue [2][3][6]
A – les flutters typiques
Ils dépendent obligatoirement de l’isthme cavo-tricuspidien (flutter isthmique ou flutter cavotricuspide isthmus-dependent) et conduisent habituellement dans le sens antihoraire (forme commune à polarité négative en DII et positive en V1).
Au cours du flutter atrial typique commun, l’influx tourne en boucle de façon antihoraire dans le plan frontal de l’oreillette droite.
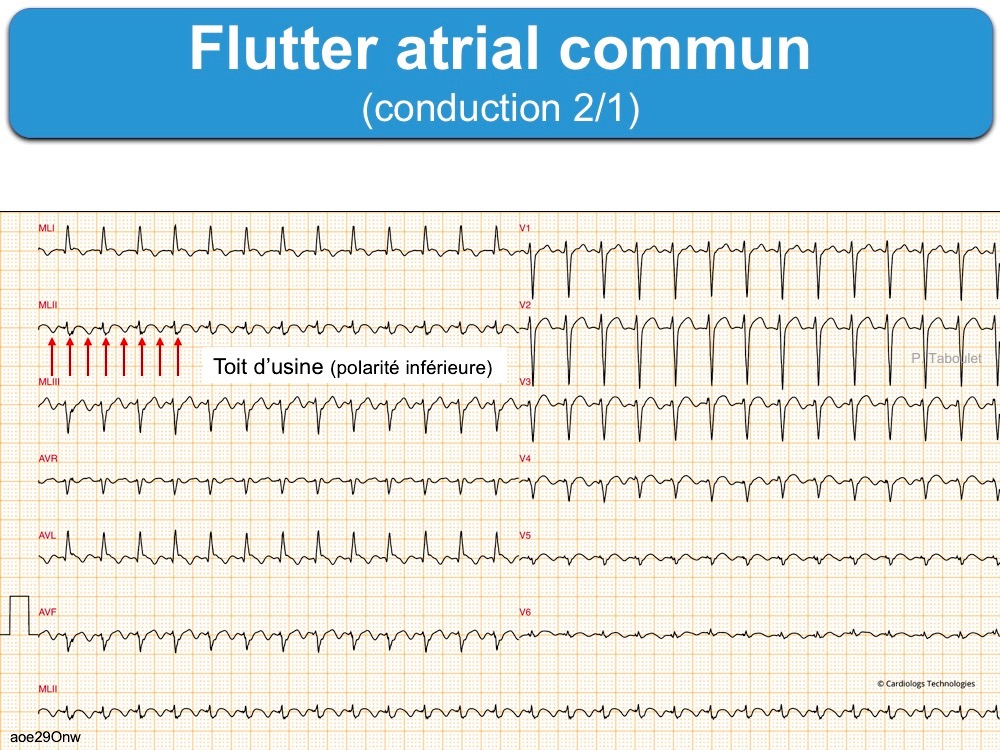
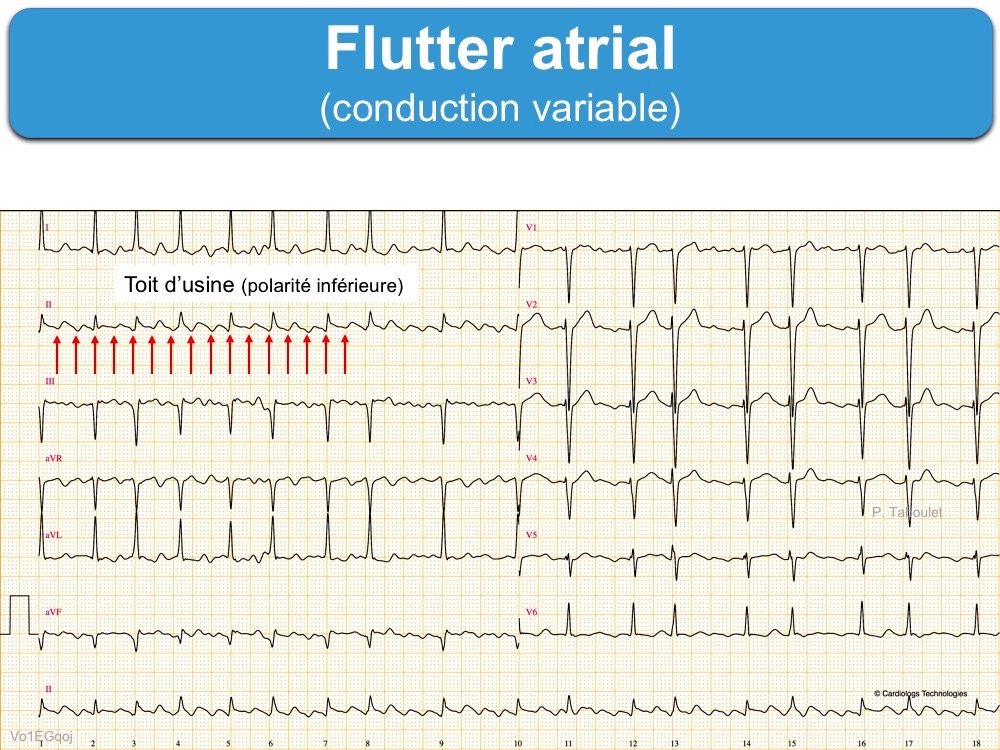
- Les ondes F sont régulières, diphasiques avec négativité prédominante dans les dérivations DII, DIII, VF. Elles sont diphasiques avec négativité prédominante dans les dérivations DII, DIII, VF. Elles confèrent à l’activité atriale un aspect en « dents-de-scie » ou en « toit d’usine » sans retour à la ligne isoélectrique. Elles se raccordent avec le QRS au-dessus de la ligne de base en DII.
- Les dérivations V1 et V6 sont discordantes : en V1, les ondes F sont de polarité positive, nettement séparées par un intervalle isoélectrique et surviennent après la déflexion en dérivations inférieures ; en V6, la polarité des ondes F est négative comme en DIII.
Au cours du flutter typique rare, l’influx tourne dans le sens horaire (forme inhabituelle à polarité positive en DII et négative en V1). Les ondes F sont peu voltées, ou alors les dérivations V1 et V6 se ressemblent (non discordantes) [2].
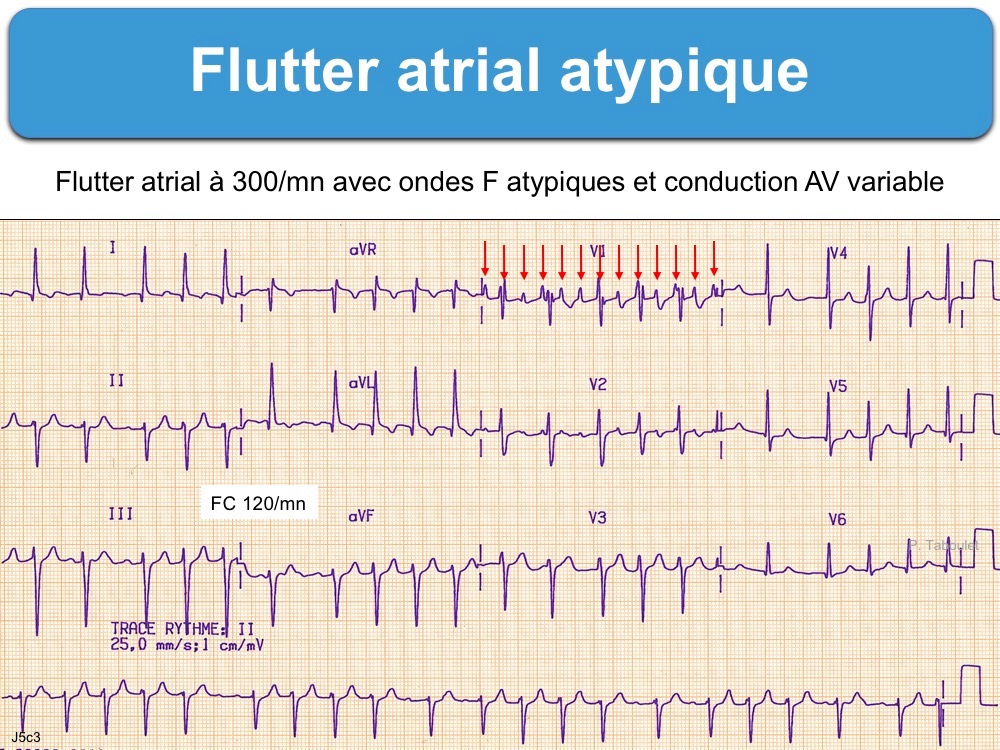
B – les flutters atriaux atypiques
L’influx n’emprunte pas l’isthme cavo-tricuspidien : circuits gauches, cicatriciels/incisionnels ou septaux [3] Dans ce cas, le diagnostic est parfois très difficile lorsque les ondes F sont à peine visible. La dérivation V1, les dérivations de Lian/Levis, une électrode œsophagienne ou l’administration d’adénosine sont alors très utiles.
La présentation ECG varie selon d’autres critères
La réponse/cadence ventriculaire et la largeur des complexes QRS dépendent de l’importance de la dilatation atriale, l’état du filtre nodal, la perméabilité des voies de conduction infranodale et plus rarement de l’existence d’une voie accessoire fonctionnelle.
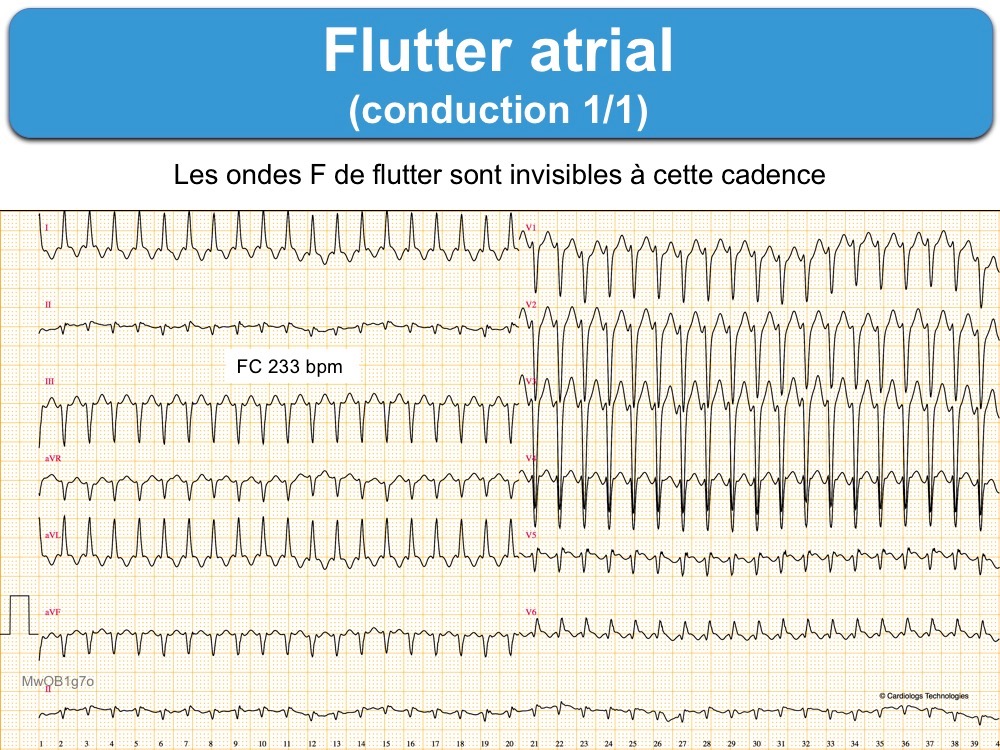
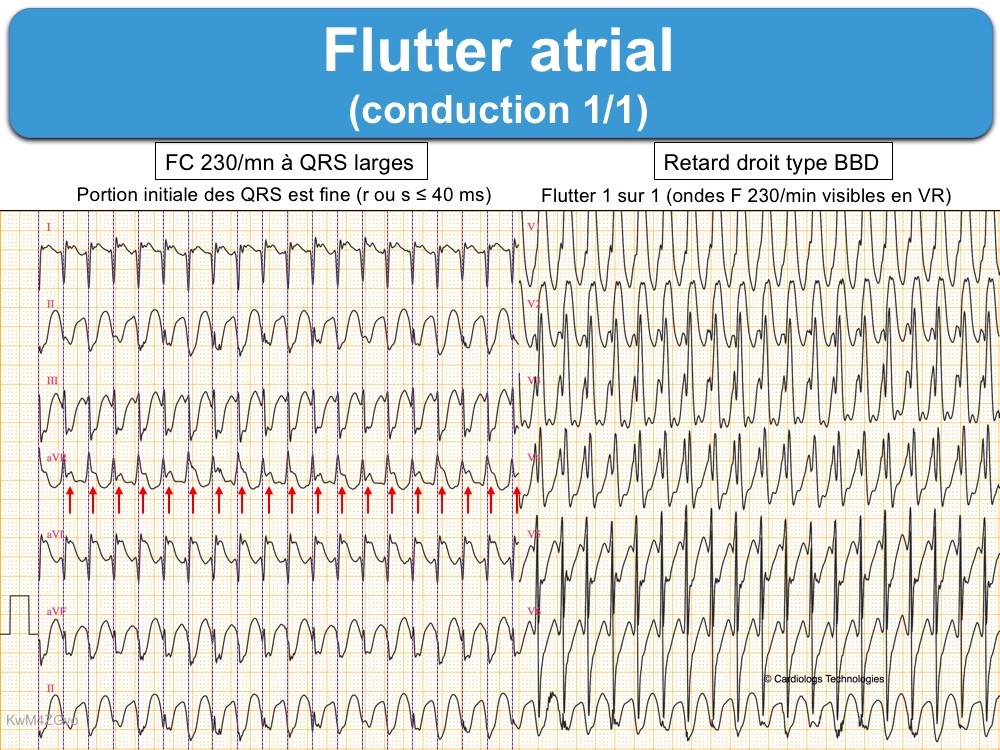
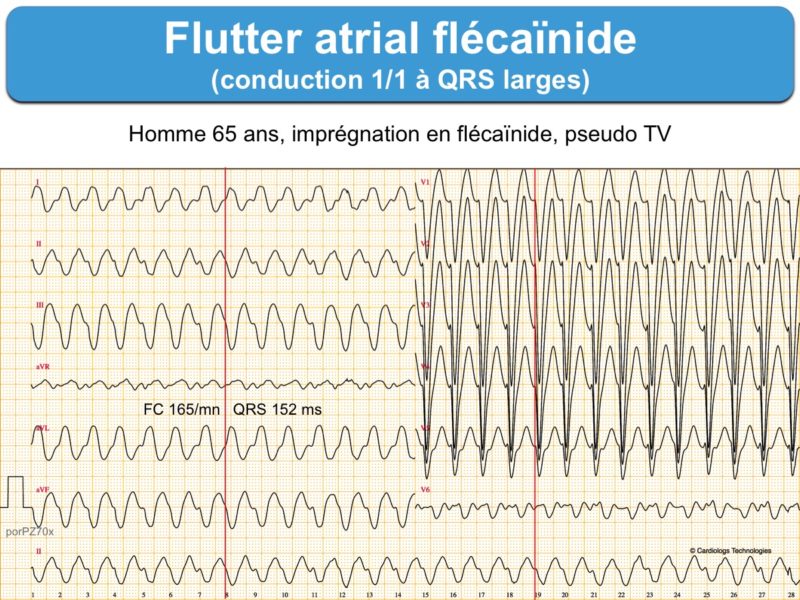
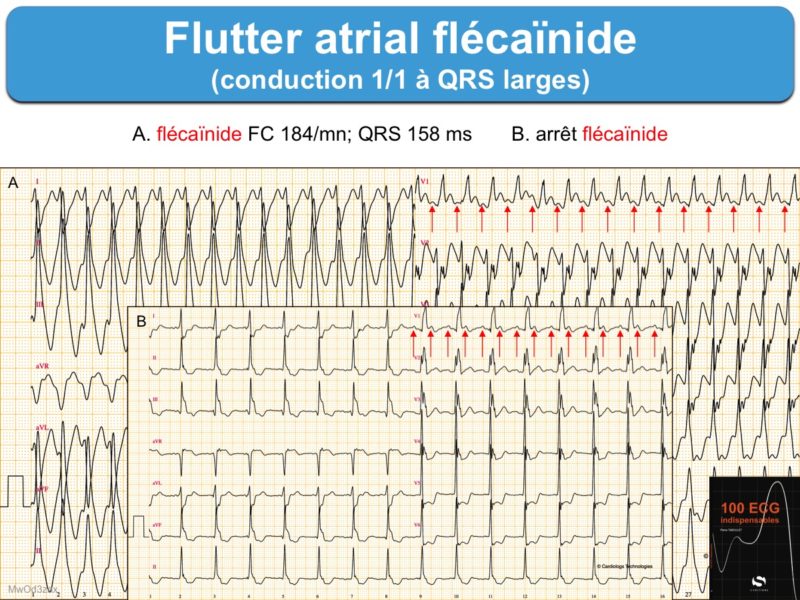
A – la réponse ventriculaire peut être rapide avec conduction AV 1:1
-
- lors de l’initiation d’un flutter (dans ce cas la réponse ventriculaire peut atteindre 250-300/min).
- lorsque la cadence atriale est ralentie ≤ 200/min par un antiarythmique de classe Ic (Cf. Flutter flécaïnide) ou par l’amiodarone [1][4].
- lorsque l’influx parvient aux ventricules via un faisceau accessoire sans passer par le nœud AV (Cf. Tachycardie antidromique) [4]
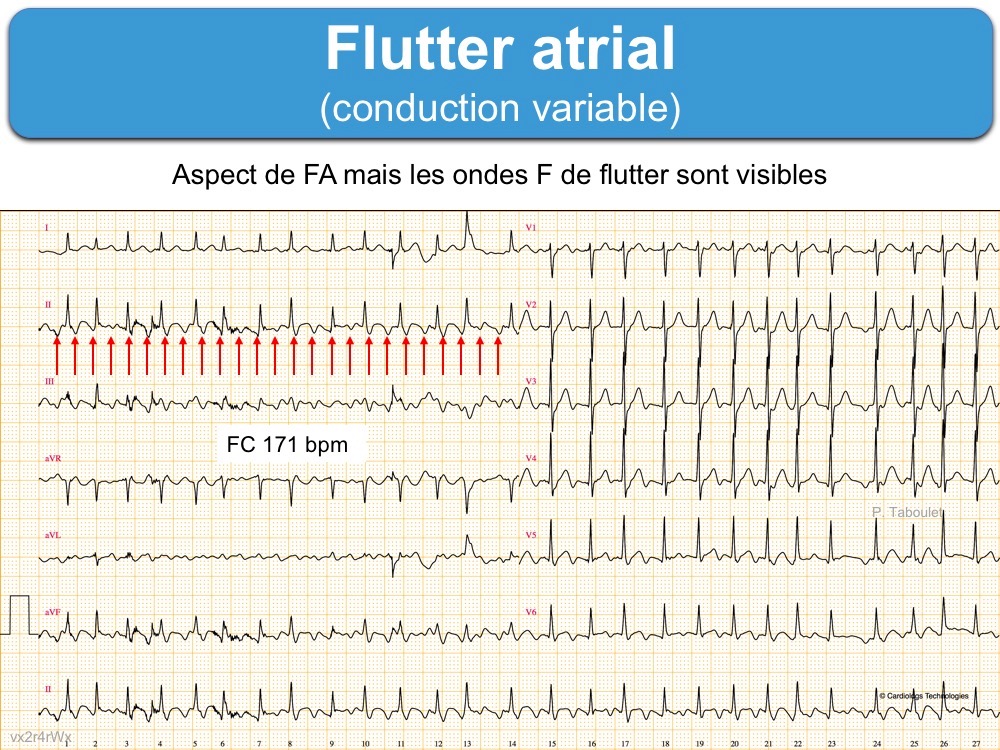
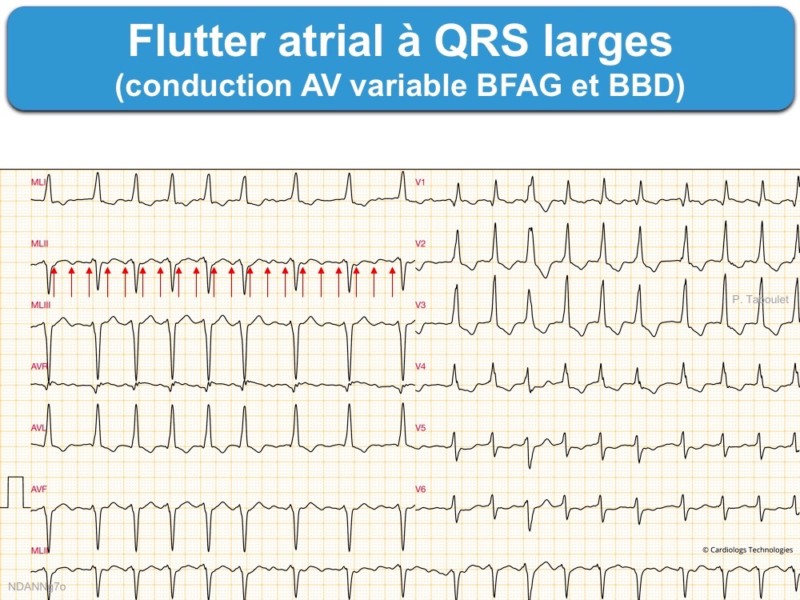
B – la réponse ventriculaire peut être lente (ex. conduction AV 4:1) et/ou variable (ex. conduction AV 3:2 ou 7:3)
-
- en raison de la conduction décrémentielle observée lors de la traversée du nœud AV [5],
- spontanément ou en cas d’imprégnation médicamenteuse (digitalique, amiodarone, inhibiteur calcique, bêtabloquant…).
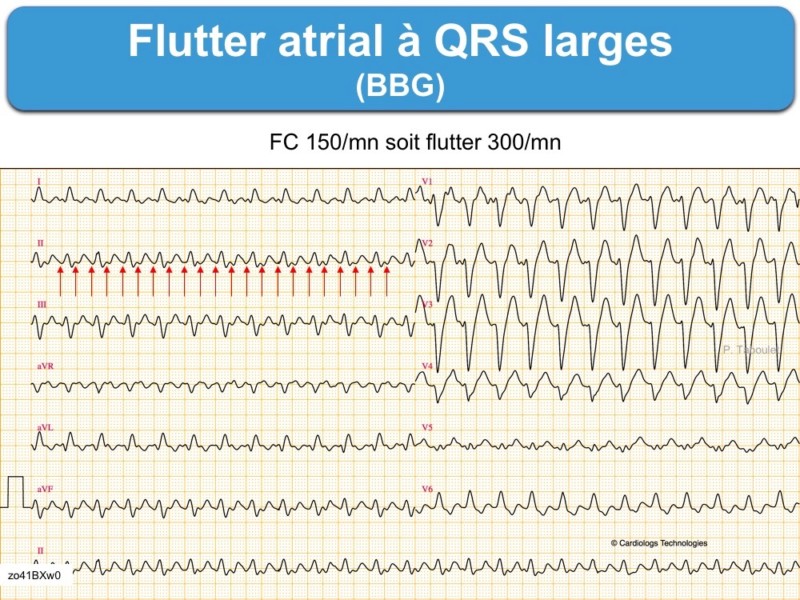
C – Les complexes QRS peuvent être larges
-
- en cas de bloc de branche ou aberration ventriculaire liée à la fréquence ventriculaire (Cf. TSV à QRS larges)
-
- en cas de préexcitation ventriculaire (Cf. Syndrome de WPW)
- ou en cas d’imprégnation en quinidine/flécaïnide (Cf. Flutter flécaïnide)
Diagnostics différentiels
- Si les ondes F sont peu ou pas visibles, on peut confondre avec une tachycardie atriale focale ou une tachycardie atrioventriculaire par réentrée.
- Si la conduction intranodale est irrégulière, on peut confondre avec une fibrillation atriale (Cf. Fibrillo-flutter).
- Si les complexes QRS sont larges ou préexcités (Cf. FA/Flutter et faisceau accessoire), on peut confondre avec une tachycardie ventriculaire.
Traitement
Le traitement est similaire à celui d’une FA (Cf. Fibrillation atriale, Cardioversion).
- Néanmoins, les antiarrythmiques de classe I sont peu efficaces et peuvent être dangereux (cf. Flutter quinidinique) [1].
- Une réduction par stimulation atriale trans-œsophagienne ou endocavitaire est envisageable (méthode non invasive ou invasive ESC 2019 [1]).
- Si une cardioversion par choc électrique est décidé, l’énergie nécessaire est moindre (≤ 100 Joules biphasiques).
- Le traitement radical repose sur une technique ablative par radiofréquence [6]. L’ablation est parfois le traitement initial idéal [1].
Références (réservées aux abonnés)
La suite est réservée aux membres et stagiaires du site.
Connexion | Devenir membre | Devenir stagiaire