Tachycardie ventriculaire
d’origine fasciculaire (hémibranche postérieure, plus rarement antérieure gauche) ou septale haute découverte par Zipes DP en 1979 [1]). C’est une TV paroxystique bénigne qui survient sur cœur sain (TV idiopathique) chez un sujet jeune sans cardiopathie sous-jacente avec une prédominance masculine. Elles peuvent démarrer au repos ou parfois à l’effort ou après un stress [12].
Une fibre de Purkinje acquiert un automatisme anormal à l’origine d’une ESV fasciculaire antérieure qui se propage par réentrée (rythme réciproque au sein du réseau postérieur). Ces TV appartiennent au groupe des TV du système de His-Purkinje [2].
Synonymes. TV sensible au vérapamil ; Tachycardie de Belhassen [1bis]
Les tachycardies fasciculaires sont dites bénignes (« tachycardie ventriculaire idiopathique » ou « Bouveret ventriculaire »), car les crises sont paroxystiques (elles s’arrêtent généralement seules) et n’évoluent pas vers une arythmie ventriculaire maligne. Néanmoins, elles peuvent compromettre l’hémodynamique en cas de cardiopathie. Elles sont constamment sensibles au vérapamil (Belhassen B [1]bis).
Diagnostic ECG
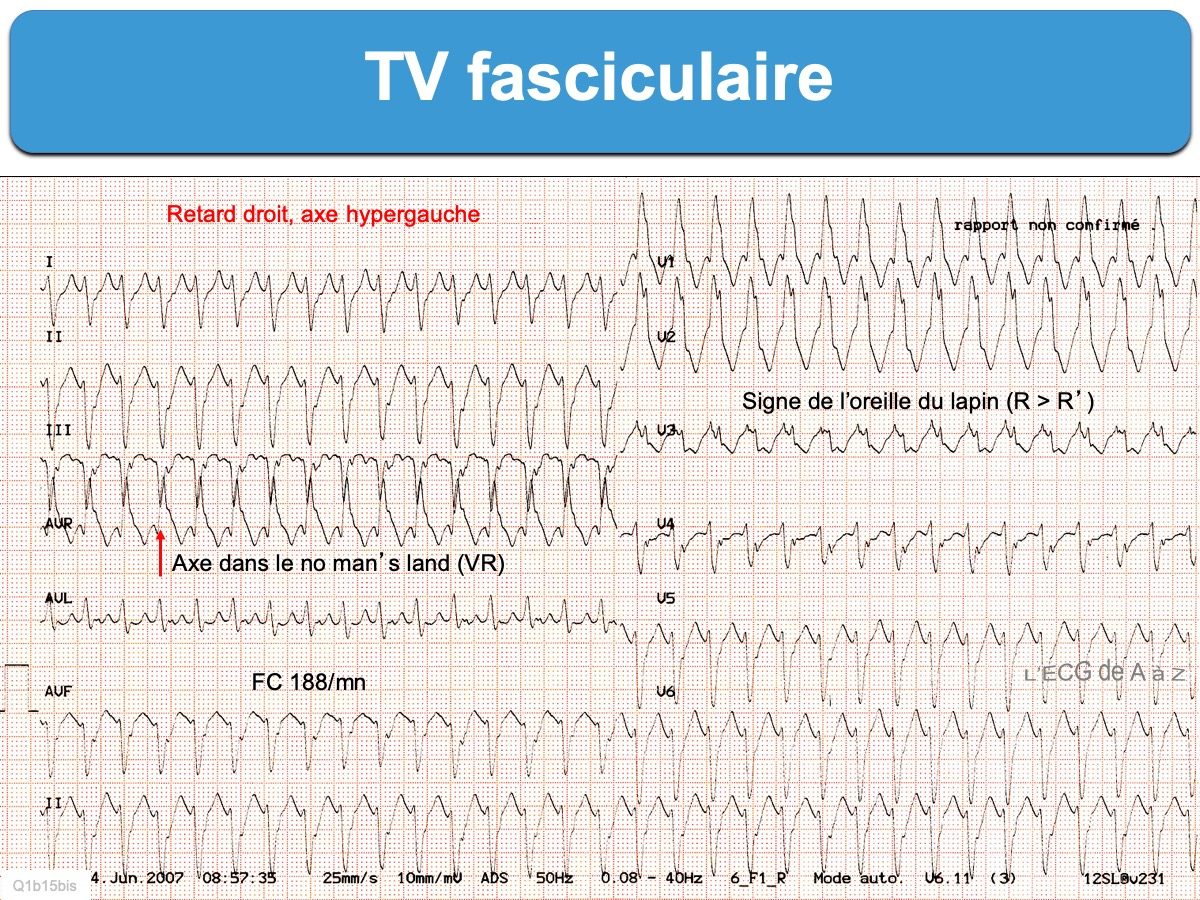
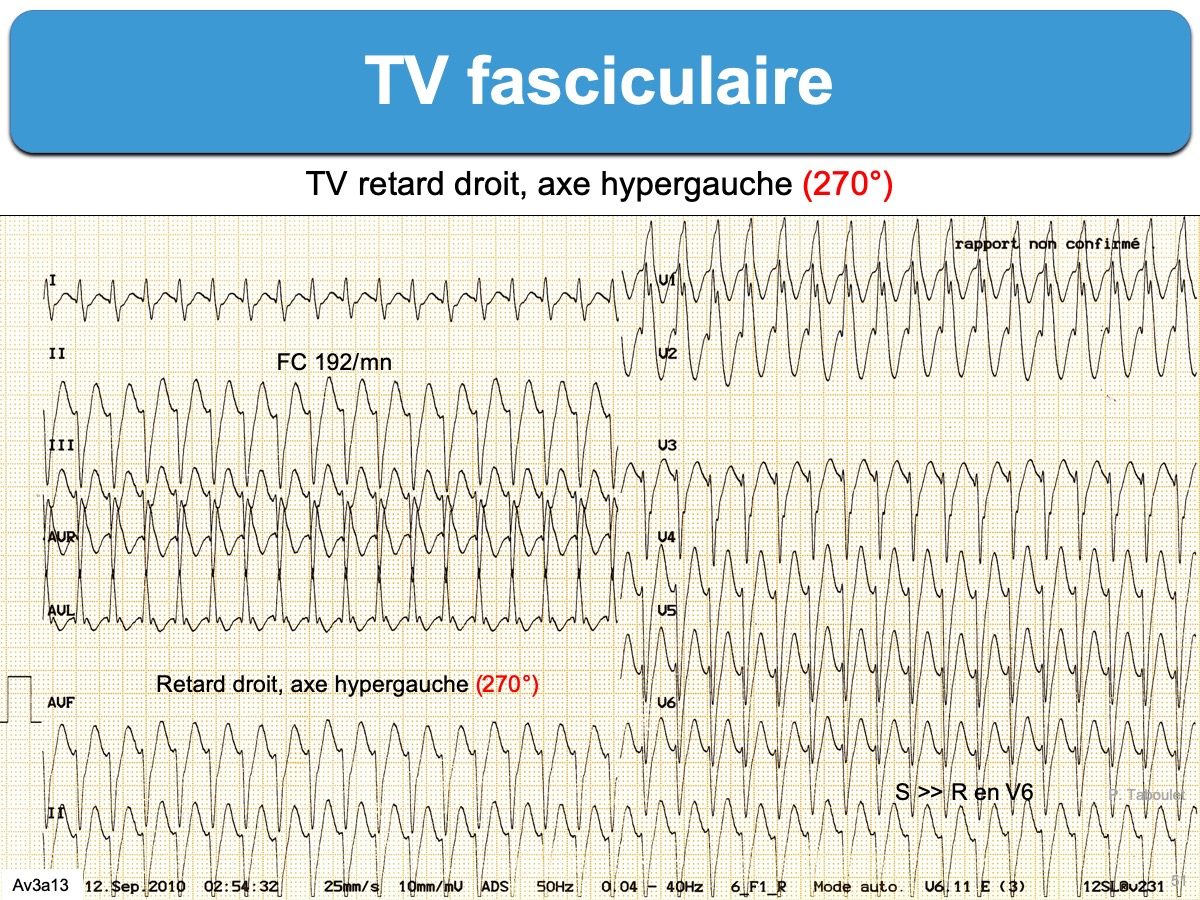
Les QRS ont l’aspect d’extrasystoles fasciculaires, moins larges que des extrasystoles ventriculaires, avec retard droit et axe gauche ou axe supérieur (axe positif en DI-AVL ou VL-VR) dans la forme commune [3]. Les QRS sont souvent amples (avec RDI + SDIII > 30 mm) et peu larges (durée 120 ms ± 15) [4].
Un syndrome post-tachycardique est classiquement noté avec une onde T inversée dans la région inféro-latérale et basale.
Entre les crises, les ESV fasciculaires sont rares, mais une éventuelle exploration électrophysiologique montrerait que ces crises de tachycardies paroxystiques sont faciles à déclencher et arrêter [10].
Ces TV sont trompeuses, car elles miment une tachycardie supraventriculaire à QRS larges [5]. En effet l’initiation et la propagation de la dépolarisation ventriculaire utilise le faisceau de His à vitesse de conduction rapide, aussi le début des QRS est rapide (r ou s ≤ 40 ms, parfois davantage) et l’aspect est proche d’un bloc bifasciculaire. Dans certains cas de TV fasciculaire rare l’aspect est celui d’un retard gauche avec axe droit (forme rare où l’origine fasciculaire est antérieure gauche) [3].
Il faut y penser chez un sujet jeune (entre 15 et 40 ans environ) sans cardiopathie en cas de tachycardie à QRS larges avec retard droit et axe inférieur, car cette TV est constamment sensible au vérapamil (les autres traitements ne sont peu ou pas efficaces, sauf parfois l’adénosine [11]). Le pronostic est bon si le diagnostic est bon et le cœur sain !
Le bilan clinique et paraclinique d’une première TV est codifié (ESC 2022 [9]). Il comprend généralement une échocardiographie et un Holter [2]. L’IRM est souvent proposée pour éliminer une cardiopathie.
Diagnostics différentiels
Les indices de TV (ex. dissociation AV, indice de Vereckei, signe des oreilles de lapin en V1, intervalle RS en précordiales < 100 ms ou (Cf. Indices de TV) peuvent manquer et les QRS peu larges peuvent égarer vers une tachycardie supraventriculaire à QRS larges [5].
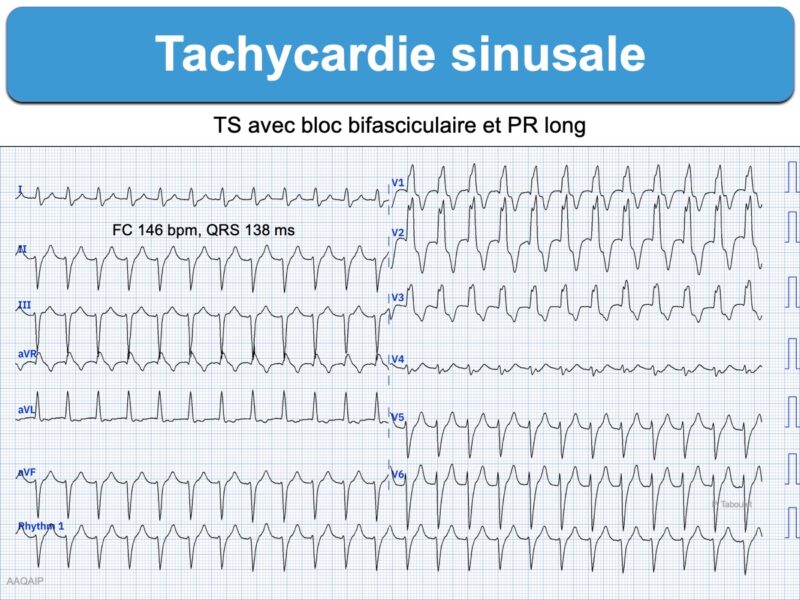
- T. atrioventriculaire, ou plus rare un flutter ou tachycardie atriale 1:1 avec bloc bifasciculaire [11].
- Tachycardie sinusale avec BAV1 (P masquée dans P et démasqué par MSC) et bloc bifasciculaire (voir ci-dessous).
Pour compléter vos connaissances: 20 Quiz (niveau 1-2) : Tachycardie à QRS larges
Traitement (ESC 2022 [9])
Le traitement curatif est le vérapamil qui est l’inhibiteur calcique de choix, car les autres traitements sont souvent inefficaces (amiodarone, chocs électriques…) [1bis][9][13]. Il provoque un ralentissement lent et progressif de la fréquence puis son interruption [7]. L’adénosine est occasionnellement efficace (blog de S Smith). L’adénosine et la xylocaïne sont parfois efficaces [8].
Le traitement préventif repose sur le vérapamil, mais ce sont les bêtabloquants qui s’avèrent efficaces la plupart du temps (plus rarement le flécaïnide). Certains patients aux crises rares n’ont besoin d’aucun traitement.
L’ablation par radiofréquence est le traitement radical actuel des tachycardies symptomatiques ou rebelles [9]. L’enregistrement endocavitaire révèle un potentiel de Purkinje qui précède les QRS de plusieurs dizaines de millisecondes [11], une stimulation atriale montrer une dissociation AV et le mapping permet de localiser le foyer d’automatisme initial avant l’ablation.
Cas cliniques
Life in the fast lane : ici
Blog de S Smith A Young Woman with A Wide Complex Regular Tachycardia. Aspect de BBG axe gauche sensible à l’adénosine
Blog de S Smith Regular Wide Complex Tachycardia. What is the Diagnosis? TV infundibulaire
Keilman AE (Cureus 2022). Cas clinique et approche pédagogique Pédiatrie
Wiley library. Clinical case report ici
Jpeds. Belhassen Tachycardia in a 19-Month-Old Child
Blog de S Smith Incessant Regular Wide Complex Tachycardia
Autres ECG et références (abonnés)
[1] Zipes D. P., Foster P. R., Troup P. J. et al. Atrial induction of ventricular tachycardia: reentry versus triggered automaticity. Am J Cardiol, 1979. 44: 1-8.
[1bis] Belhassen B, Rotmensch HH, Laniado S. Response of recurrent sustained ventricular tachycardia to verapamil. Br Heart J. 1981; 46:679-682. (téléchargeable)
[2] Metzner A, Ouyang F, Wissner E, Kuck KH. Monomorphic and polymorphic ventricular tachycardias arising from the His-Purkinje system: what do we know? Future Cardiol. 2011;7(6):835-46.
[3] Peeters H et al. Left posterior fascicular tachycardia: a diagnostic and therapeutic challenge. Acta Cardiol 1999; 54 :45-8
[4] Andrade FR, Eslami M, Elias J, et al. Diagnostic clues from the surface ECG to identify idiopathic(fascicular) ventricular tachycardia: correlation with electrophysiologic findings. J Cardiovasc Electrophysiol. 1996;7(1):2-8.
[5] Alzand BS, Manusama R, Gorgels AP, Wellens HJ. An “almost wide” QRS tachycardia. Circ Arrhythm Electrophysiol. 2009;2(2):e1-3. (téléchargeable)
[6] Andrade FR, Eslami M, Elias J, et al. Diagnostic clues from the surface ECG to identify idiopathic(fascicular) ventricular tachycardia: correlation with electrophysiologic findings. J Cardiovasc Electrophysiol. 1996;7(1):2-8.
[7] Gill JS, Blaszyk K, Ward DE, Camm AJ. Verapamil for the suppression of idiopathic ventricular tachycardia of left bundle branch block-like morphology. Am Heart J. 1993;126(5):1126-33
[8] Francis J, et al. Idiopathic fascicular ventricular tachycardia. Indian Pacing Electrophysiol J. 2004;4(3):98-103. (téléchargeable)
[9] Zeppenfeld K, Tfelt-Hansen J, de Riva M, et al. 2022 ESC Guidelines for the management of patients with ventricular arrhythmias and the prevention of sudden cardiac death. Eur Heart J. 2022 Oct 21;43(40):3997-4126. (téléchargeable)
Ramprakash B, Jaishankar S, Rao HB, Narasimhan C. Catheter ablation of fascicular ventricular tachycardia. Indian Pacing Electrophysiol J. 2008; 8(3):193-202. (téléchargeable)
[10] Chen H, Chan K, Po SS, Chen M. Idiopathic Left Ventricular Tachycardia Originating in the Left Posterior Fascicle. Arrhythm Electrophysiol Rev. 2020 Feb 12;8(4):249-254.
[12] P. Brugada. How to recognise and manage idiopathic ventricular tachycardia An article from the e-Journal of Cardiology Practice Vol. 8, N° 26 – 09 Mar 2010
Clinical presentation – symptoms include palpitations, fatigue, dyspnea, dizziness and presyncope. Syncope and sudden death are very rare. Most of the episodes occur at rest, although they can be triggered by exercise and emotional stress.
ECG recognition – the baseline 12-lead ECG is normal in most patients or it may show transient T-wave inversions related to T-wave memory shortly after a tachycardia episode terminates. The ECG during tachycardia is characterized by a right bundle branch block QRS configuration with a left superior axis, suggesting an exit site from the infero-posterior ventricular septum (Figure 2). The QRS duration in fascicular VT varies from 140 ms to 150 ms, and the duration from the beginning of the QRS onset to the nadir of the S-wave in the precordial leads is 60 ms to 80 ms. This makes it difficult to differentiate this tachycardia from supraventricular tachycardia with aberrancy using the criteria based on QRS morphology and RS interval. (15) However, a careful analysis of the surface ECG can demonstrate VA dissociation; rapid atrial pacing during tachycardia can demonstrate AV dissociation and favors the diagnosis of fascicular VT.
[13] Adams MJ, Ayers MD, Kean AC. The successful use of verapamil in infants with fascicular ventricular tachycardia. Prog Pediat Cardiol. 2022;67:101524
Wong CX, Nogami A, Hsia HH, Higuchi S, Scheinman MM. Fascicular Ventricular Tachycardias: Potential Role of the Septal Fascicle. JACC Clin Electrophysiol. 2023 Aug;9(8 Pt 2):1604-1620.